第1章 脊椎とスピードと摩擦
脊椎動物と無脊椎動物
無脊椎動物とは脊椎動物以外の動物のことである。すなわち背骨、あるいは脊椎を持たない動物をまとめて指すものである。生物学的にこの分類自体が大雑把過ぎて意味をなさない(死語に近い)ことが言われているがそういう議論はしない。背骨を持つことの意味についてのみ考える。カニ、昆虫、貝類、イカ、線虫その他諸々の動物が無脊椎動物に分類されるが、早い話が脳と脊髄をどのように物理的破壊エネルギー(重力、気(水)圧、張力、摩擦、捻転など)から守っているか?がカギとなる。
昆虫や貝のように固い鎧を全身にまとって守るか、イカやタコ、ミミズのように守りを捨てるか、脊椎動物のように脳と脊髄のみを骨で頑丈に固めるか、である。
これらは進化の過程で究極の選択をしてきたために枝分かれした。究極の選択とは、頑丈に守ると動きが遅くなり外敵から逃げることが困難、対、守りを手薄にして動きを速くして外敵から逃げるかの選択である。
昆虫やカニ、貝などはスピードを捨てて外壁を強くする方向へ進化し、脊椎動物は外壁を手薄にし脳と脊髄だけを骨で覆い、動作を速くする方向へ進化した。
タコやイカ、ナマコなどの軟体動物は守りを手薄にするかわりに産卵数を多くする方向へ進化し、恐竜や象などは外壁と背骨の両方を強固にして大型化する方向に進化した。スピードで順位をつけると(あくまで個人的な意見、陸と水中でスピードを比べられない)
1、脊椎動物 2、ハエ、蚊などの昆虫 3、イカやタコ 4カニやカブトムシなど 5、ミミズや貝 となる。
一方、外壁の硬さで順位をつけると 1、貝、カニ、カブトムシ 2、脊椎動物 3、イカ、タコ、ミミズ、ハエ、蚊などとなる。
全動物の傾向として、外壁が堅く頑丈なほど行動スピードが遅く、脊椎があるほどスピードが速い。守りを薄くして動きやすくしたのがハエや蚊、イカやタコ。守りもスピードも捨てたのがミミズやナマコ。外壁を頑丈にしてスピードを捨てたのがカブトムシや貝となる(これらも個人的な意見)。そして最速のスピードを得るために外壁を弱くし、神経系だけを強固に守ろうとしたのが脊椎動物全般である。ただし、中には両者を兼ね備える恐竜や象などが存在する。
これらの生物はスピードや丈夫さ以外にも成長スピードや産卵数で生存競争で優位に立つとうとするのでそれぞれに長所と短所がありその微妙なバランスで腫をつないでいる。
このように脊椎動物は行動のスピードをアップさせるために外壁を手薄にし、脳と脊髄だけを強固に守ったと考える。脊椎とはそのために存在する脊髄用の外壁である。論点に不適切な点があることは承知している。が、ここでは脊椎の概要を進化学的に述べた。
有髄神経と無髄神経
スピードを上げるために生物は神経線維に髄鞘という被膜をくっつけた。これを有髄神経という。だから有髄神経は神経伝達スピードが速い。しかも太いほどスピードが上がる。しかし、太いほど圧迫などの外力で損傷を受けやすく、血行不良にも耐えられない。つまり、「スピードを上げたいのなら、神経線維を太くし、そのために外力からの守りを固めなければならない」という困難に直面する。そのために脊椎動物は背骨という強固な殻をつける方向へと進化した。これが脊椎の成り立ちである。
一方、無髄の神経線維は伝達スピードが遅いが丈夫。守りを薄くしても損傷されることは少ない。よって背骨は要らない。複雑でない分、神経損傷にも強い。
脊椎動物は神経の伝導スピードを上げるために、自らの神経線維を太くし(有髄にし)、しかし太い神経ほど外力に弱いため強固な背骨を身につけたということがわかる。
強固な殻を作るために、生物は身近にもっともありふれ、かつもっとも軽い金属を身につけようとする。それがカルシウムである。しかしながら、もっとも軽いカルシウムでさえ、実は重い。したがって、スピードを上げるために背骨は必要最小限のカルシウム量で外力から身を守ろうと構造を進化させる。それが今の背骨の形である。さらに脊椎動物の雄は戦闘に耐えうるように骨太となる。
背骨の形は脊椎動物の場合、魚類、鳥類、哺乳類など基本構造はすべて似ている。ただ、その生活様式(空を飛ぶ、海を泳ぐ、陸を四足で歩く、2本足で立って歩く)などの違いに合わせ、若干その構造を変えているだけである。
人間の場合、他の脊椎動物と大きく異なる点が一つだけある。それは二足歩行のため背骨が完全に垂直となり、その結果背骨が莫大な重力を受けるというという点である(キリンの頸椎もそうであるが)。したがって人間の背骨は重力を垂直に受けるための特殊な構造がある。この人間特有の脊椎構造を研究せずして脊椎治療は成り立たない。
スピードと摩擦
スピードを追究するエンジン工学者たちはその一生を「どう摩擦を減らすか?」の究極の課題へのチャレンジに費やす。スピードを上げることは摩擦を減らすことへの挑戦といえる。これはすべての生物にも同様のことがあてはまる。チーターは最高時速110㎞以上で走ることができるが、そのためにあらゆる摩擦抵抗を減らす生体構造を有していることだろう。ネコ科の動物は皮膚の抵抗を減らすため、人間よりもはるかに皮膚が滑る。おそらく同様に腱や腱鞘も滑りやすい構造になっているだろう。
エンジン工学者が摩擦を減らすことの研究に一生を費やすように、チーターの体内でもあらゆる摩擦抵抗を減らす進化的構造が存在しているだろう。
ここでもっともいいたいことは、「脊椎動物には全身に摩擦を減らすあらゆる工夫がなされている」ということだ。
脊椎動物はもとより、スピードを上げて天敵から逃れ、餌を捕食するように進化した。だからこそスピードを上げる工夫は背骨だけではなく、あらゆる箇所に凝らされている。
人間の背骨は重力に対抗する工夫や脊髄がなるべく摩擦を受けないようにする工夫されているだろう。そして脊椎は強固であること、可動域が広いこと、速く動かせることの3つをかね備えなければならない。
水中の脊椎動物は重力を無視できるが、地上の脊椎動物は重力に耐える構造が必要で、さらに二足直立歩行をする人間は「他のどの脊椎動物よりも重力に耐えうる強固な構造」が必要になる。強固でありながら手作業を器用にこなすために可動域も広くなくてはならない。
ここでもっとも不利な点は、可動域が増えると①脊髄に摩擦が生じやすいことと、②脊髄が張力を受けやすいこと、③脊椎が破壊されやすいというところにある。
これは物理的に当たり前のことであるのに現脊椎医学は摩擦と張力による病態を全く考えていないまま治療をしようとしている。この脱落した思考のため脊椎医学は現在も迷走した治療を続けることになる。脊髄を通る神経根が摩擦や張力で損傷するというメカニズムを医者が誰も考えないところに脊椎医学の大きな欠点がある。
私はこの欠点を諸先生方に理解していただくために、わざわざ無脊椎動物から話を進めている。すべての脊椎外科医は摩擦と張力を減らすための手術を考案しなければならないはずなのに…物理的な圧迫を除去するのみの安易な方向への手術を行っている。摩擦と張力の概念を世界の先生方に伝えることは至難のわざだが、誰かが研究し誰かが発表しなければ脊椎外科は進歩しない。
生体力学的スピードと持久力アップの工夫
生物が神経、筋肉、腱、骨格を主軸として動作を起こしている限り、これらのスピードと持久力アップのために不可欠なものは動作のパターンがより直線的であることが要求される。すなわち筋・腱・神経・骨格が直線コースを動くように基本構造がなっていれば、動作速度を速められる。しかし、ここで生体は究極の選択を迫られる。直線的に動かすためには可動域を減らさなければならない(可動域が広いと関節周囲筋肉の停止部が大きな弧を描き停止部が側方にそれてしまう運動を起こす)。多くの可動域が欲しいなら、その関節の動きの速さをあきらめなければならないし、早く頑丈に動かしたいのなら動く範囲を少しにしなければならない。両方同時はできない。
動かす範囲(角度)を大きくすると、腱や筋、神経は曲線をたどりさらに長距離を走らざるを得ない。曲線をたどり、走行距離が長いと摩擦が発生し筋や腱、神経は損傷しやすい。
長く走れる動物、早く走れる動物たちは人間のように自由に幅広く動く関節を持たない。肩も脊椎も股も膝も人間よりも可動範囲が狭い。そうやって摩擦との戦いに勝利を得ている(もちろん、勝利を得ていても腱炎は起きる。ただ人間よりは走る能力が高くなるが)。
人間がどんなに訓練を行っても、馬のスピードに追い付けない理由がそこにある。人間は運動速度を犠牲にして関節の可動範囲を向上させるように進化したからだ。おかげで器用さは他のどの動物よりも群を抜いてトップである。人間のダンスを見れば動きの巧みさが抜群であることが理解できる。しかし馬ほどの走行性能はない。
だが、おかげで人間は可動域の広い関節で摩擦による炎症が起こりやすくなる。その代表は肩、肘、手くび、指である。これらの可動範囲は他の動物たちよりも広い。そのうえ肘、手くび、指はかなりのハイスピードで動かすことができる。膝や股関節、足首は上肢の関節に比べると動きは遅い。だからその分丈夫さがある。
可動範囲の広い関節で素早い動きをすれば摩擦による腱鞘炎が必ず発生する。よって人間の場合、肘・手首・指・肩で腱鞘炎が多発する。重要なことは「可動範囲の広い関節周囲では組織が損傷しやすい」ということ。
人間は2足歩行となったため、上肢に重力をかけずにすむので上肢の関節は動きの速さと広さの両方を獲得することができた。しかしその犠牲は大きい。これらの関節周囲は生体力学的にもろく、簡単に故障する。よって野球の投手はほぼ必ず肩や肘を故障させることになる。
さて、ここで一つ、留意しておいてほしいことがある。数ある脊椎動物の中で、人間の脊椎はそこそこ可動範囲が広く、そして動きもそこそこ速いということ。
おそらく地上を走ることができる動物の中で人間ほど脊椎を広範囲の角度に動かせる動物は他にいない(蛇は地上を走らない)。だから少し考えればわかる。「人間の背骨(脊髄)は他の動物の背骨と比べて生体力学的に極めて摩擦に弱く持久力がない!」ということ。そして脊髄の病気の頻度は人間は他の脊椎動物よりも多くなると思われる。
摩擦と炎症
摩擦による組織の損傷という概念は、恥ずかしながら整形外科学の中には無いに等しい。脊椎の整形外科的疾患はほとんどが機械的な圧迫というシンプルな概念のみで考察されている(このことについては後で述べる)。「圧迫によって組織が損傷する」「だから圧迫を解除すれば治る」という概念である。だが真実は違う。摩擦は圧迫がなくても発生する。直線を走っている神経が曲線上を走るだけで摩擦による損傷が起こる。張力が働けば神経線維は損傷する。そこに圧迫がなくても故障する。よって仙骨がストレートな形態をとっているだけで仙骨下位の神経は損傷しやすくなる(多分、こう説明しても理解できる医師はいない)。
神経の走行が急角度に曲がっているというだけで、そこに圧迫がなくとも摩擦で炎症が起こる。そう考える賢明な医者もいることはいるが少数派である。
少数派の医者は脊髄の神経根の分岐角度が急(急角度に曲った走行)であることで神経根炎が起こることを論文で示したりしているが、それを教訓に手術法が変更されることはない。これでは走行異常によって炎症が起こっている神経根を手術的に治せない。そして実際に手術を受けても治らない患者がごまんといる。
整形外科医はその不名誉を挽回するために、必死になって「手術する患者を厳選する」ことで治療成績を上げようとしている。つまり、「圧迫で症状が出ているという証拠がはっきりとしている患者のみ」を手術するという逃げの方向へと進んでいる。これでは脊椎外科技術は進歩しない。
脊椎手術が必要と思われ、手術を他の医者に紹介しても、患者の多くは「症状と画像が一致しない」というような理由で手術を拒否される事態に陥っている。一刻も早く、摩擦や張力により神経根が損傷する原理を広める必要がある。私が提唱する脊髄・脊椎不適合諸侯群はそうした概念を表すが、広まるかどうかはわからない。
第2章 頚椎の軸構造
頚椎が直立している動物の脊椎
直立歩行動物の脊椎は4足歩行動物の脊椎よりも可動範囲が広くなければならない。それは直立しているため、地面に落ちている食べ物や水を補給するためには背骨を地面にまで曲げて到達させなければならないからだ。背骨が直立しているだけに地面までの距離は長い。その長いリーチを得るために背骨をしっかり曲げる必要がある。以下にキリンの骨格を示す。この図から意外な事実に気づいた人はいるだろうか?それはキリンが首は意外と曲がらないということである。

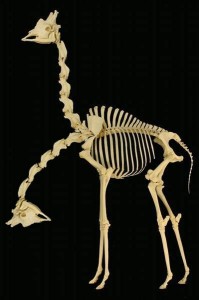 頚椎の最大屈曲の時、キリンの7つの頸椎はゆるやかなカーブを描いて前屈してはいるが屈曲カーブは強くない。第1・2・3頚椎はもともと前屈しており、その角度はほとんど変化していない。
頚椎の最大屈曲の時、キリンの7つの頸椎はゆるやかなカーブを描いて前屈してはいるが屈曲カーブは強くない。第1・2・3頚椎はもともと前屈しており、その角度はほとんど変化していない。
どうやって首を曲げているか?といえば、第5・6・7頚椎がもともと背屈カーブしていて、その部分が若干前屈することで首全体の前屈角度を作っている。これ以上には曲がらない。よってキリンが地面の水を飲むためには前足を広げて足らないリーチをかせがなければならない。
これはキリンだけの話ではない。実は人間の頸椎が同様にほとんど前屈しない構造になっている。首をめいっぱい曲げてみても、頚椎はわずかに前傾カーブをするのみでほとんど曲がっていないことが下の図からわかる。逆に背屈ではしっかり強いカーブを描く。
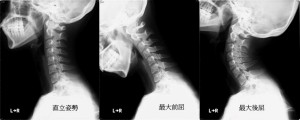 31歳女性:頚椎単純XP(ファンクショナルビュー)
31歳女性:頚椎単純XP(ファンクショナルビュー)
私は頚椎が直立した全脊椎動物を調べることはしないが、おそらく直立した頚椎を持つ動物すべてで、頚椎はほとんど屈曲しないという原則は崩れないと思われる。その理由は後で述べる。
つまり脊椎の屈曲は前屈曲で作るのではなく、背屈していた部分が直線的になることで作るものと思われる。下の図は私の全脊椎を屈曲と立位で比較したものだ。
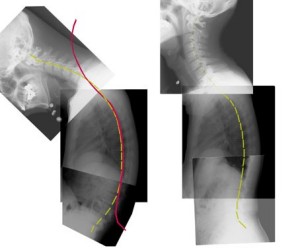
黄色のラインは椎体の後縁。赤のラインは右の立位の椎体ラインと同じものを赤く着色して左に重ね合わせたもの。これで脊椎を屈曲にするときにどのような変化をするのかがわかる。
これによると、胸椎はあまり曲がらず、頚椎と腰椎が屈曲する。しかも屈曲するといっても、背屈していたものが直線的になっているのみで極端に前に曲がることはない。これはキリンの頸椎の動きと原理は同じ。
つまり、通常の立位ですでに屈曲している部分(人間なら胸椎)はそれ以上あまり曲がらない。背屈している部分が直線的になるかわずかに曲がるのみ。早い話が、脊椎は前屈曲することを非常に嫌う。これは人間の頸椎でも同様である。前屈角度に比べると側屈のほうがはるかに曲がる。
次の図は同じく頚椎を直立させて歩くペンギンの骨格であるが、おそらく、ペンギンの頸椎も図のように背屈している部分が直線的(わずかに屈曲)になることによって前屈すると予想される。通常の立位ですでに前屈している部分はそれ以上強彎曲することはないだろう(あってもわずか)。
 ペンギンの頸椎はとてもよく前屈しているように見えるがそうではない。強くカーブを描いている部分はもともと曲がっている部分である。もともと曲がっている上位頚椎はそれ以上にはあまり曲がらない。背屈していた下位頚椎が若干曲がることでこのような前屈カーブを描く。これほど曲がるように見えるペンギンの頸椎でさえ、前屈を嫌うと思われる。
ペンギンの頸椎はとてもよく前屈しているように見えるがそうではない。強くカーブを描いている部分はもともと曲がっている部分である。もともと曲がっている上位頚椎はそれ以上にはあまり曲がらない。背屈していた下位頚椎が若干曲がることでこのような前屈カーブを描く。これほど曲がるように見えるペンギンの頸椎でさえ、前屈を嫌うと思われる。
地上を歩行する動物の脊椎が前屈を嫌う理由
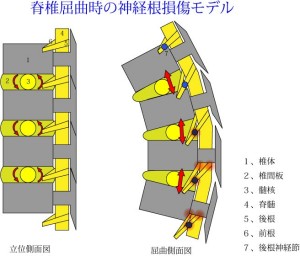 この図は上位脊椎(頸椎)を前屈させたときの略式模式図である。ご覧のように椎間板には髄核と呼ばれるスーパーボールのような球がある。椎体はこの髄核を支点としてシーソーのごとく前傾・後傾する。
この図は上位脊椎(頸椎)を前屈させたときの略式模式図である。ご覧のように椎間板には髄核と呼ばれるスーパーボールのような球がある。椎体はこの髄核を支点としてシーソーのごとく前傾・後傾する。
ここに脊椎の弱点がある! 右図のように前屈すると、その後方を走る脊髄が引き伸ばされてしまう。脊髄はゴムのように伸縮自在ではない。おそらく伸びても10%前後が限界であろう(つまりほとんど伸びない)。
脊髄は伸びないが図のように前屈すると脊柱管の全長は伸びる。なぜなら前屈の支点が脊柱管より前にあるからだ。青●で示したマーカーは後根神経節の位置だが、脊髄の下に行くほど青●が上方に引っ張られている。もし、実際にこれほど後根神経節が上に引っ張られてしまうと神経はあっというまに損傷する。通常、後根神経節は椎間孔部に鋲着されているからこのイラストのようには動かない。だからこれほど上方に引っ張られると莫大な張力が後根にかかることになる(後根は痛みメーカーだから炎症が起きると激しく痛い!)。
さらに、前根、後根の脊髄からの分岐部の位置に注意してみてみると、骨(椎弓)にぶつかっているのがわかる。そしてオレンジ色で示したポイントに神経損傷が起こることが予想される。このような分岐形態をとるのは頸椎である(胸・腰椎では神経根が下方に走行する)から、頸椎の神経はこのイラストのような特殊な損傷の仕方をする。しかし、そのことが現脊椎学で考察されることはない(脊椎の生体力学を考えないからである)。
脊髄は腰までつながっているので、この引っ張られ現象は全脊髄の全神経根を損傷させる危険がある。まさに脊椎動物にとって前屈はピンチなのだ。
だから実際はこの模式図のようにはならない。いや、なってはいけない。だから脊椎動物の脊椎は前屈を嫌う。もともと前傾カーブがついている部分はそれ以上強く曲がらない。背屈は脊髄がたるむのでOK。
脊椎は側方には曲がる
一方、脊椎が横に曲がる(側弯する)場合は脊髄にほとんど悪影響を及ぼさない。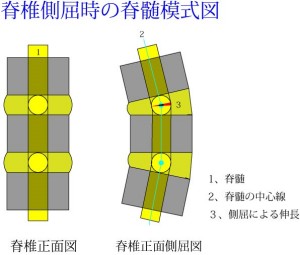 この図は脊椎の正面の模式図だが、脊髄はご覧のように髄核の中心を通る。よってどのように曲げようとも脊髄の中心線の長さは全く変わらない。よって側屈動作で脊髄が引き伸ばされることはない。だから側屈は脊椎動物にとってピンチにはならない。赤で示した部分が側屈で引き伸ばされる距離だが、わずかである。これなら問題ない。ただし、側屈にも限界がある。それは脊髄の側面からは神経根が分岐して末梢へと出て行くからだ。側屈させたとき、側面がのび縮みするのでこれが神経根を損傷させることはある。そうならないための限界がある。
この図は脊椎の正面の模式図だが、脊髄はご覧のように髄核の中心を通る。よってどのように曲げようとも脊髄の中心線の長さは全く変わらない。よって側屈動作で脊髄が引き伸ばされることはない。だから側屈は脊椎動物にとってピンチにはならない。赤で示した部分が側屈で引き伸ばされる距離だが、わずかである。これなら問題ない。ただし、側屈にも限界がある。それは脊髄の側面からは神経根が分岐して末梢へと出て行くからだ。側屈させたとき、側面がのび縮みするのでこれが神経根を損傷させることはある。そうならないための限界がある。
ちなみに私の頸椎の側屈は第7頚椎を基準として36.1°曲る。これは前屈の限界に比べて2倍以上の可動域である。
ちなみにキリンの頸椎の前屈と側屈の写真を比べてみる。

 デジタルコンテンツより
デジタルコンテンツより
前屈は少ししか曲がらないのに側屈ではこんなにも曲る。蛇もとぐろを巻くがそれは側屈であり縦にとぐろを巻けないはずである(検証はしていない)。しかし前屈は脊髄の伸縮性ではなく、脊髄の位置を上下に狂わせてしまう。側屈とはわけが違う!
直立2足歩行は人間だけ!
直立2足歩行はペンギンやダチョウでもしていると思うかもしれないが厳密に言うと違う。以下にペンギンとダチョウの骨格図を示す。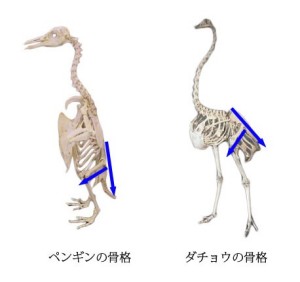 ペンギンの場合、胸椎・腰椎は垂直だが大腿骨は腰椎に対して垂直に出ている。そして膝を曲げるような形で立位を保持している。これは厳密にいえば直立ではない。ダチョウの場合、胸椎・腰椎は水平であり、これも直立ではない。
ペンギンの場合、胸椎・腰椎は垂直だが大腿骨は腰椎に対して垂直に出ている。そして膝を曲げるような形で立位を保持している。これは厳密にいえば直立ではない。ダチョウの場合、胸椎・腰椎は水平であり、これも直立ではない。
直立歩行をするためには骨盤が垂直でかつ大腿骨も垂直でなければならない。人間の場合、大中小殿筋が大腿骨を強力に引っ張り、骨盤を垂直に起こしているからこそ2足直立歩行ができる。これは人間の専売特許である。
骨盤が垂直でかつバランスよく2足で立てる機能を持つように進化した人間は、そのおかげで上肢体の自由度が他の動物に比べ圧倒的に優位になった。上肢体の器用さが群を抜く。そして自由な腰椎を持つようになる。
この自由な腰椎の意味がわかるだろうか。脊椎外科医でさえ人間の腰椎が自由な腰椎であることを知らない。何が自由なのか?
それは四足歩行をする脊椎動物に比べ、格段に可動範囲が広いということを意味する。頚椎の可動範囲が広い動物はたくさんいるが、腰椎の可動範囲が広いのは人間がダントツであり、その自由度は地上を走る他の動物と比べ物にならない。
 Human Bodyより
Human Bodyより
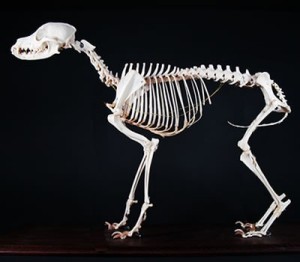
これは4足歩行の代表、犬の骨格であるが、犬の腰椎はごらんの通りもともとゆるやかに前屈している。前屈している理由は理解できる。
脊椎は現状以上に前屈することを嫌う。よってもともと屈曲していることでリーチを稼ぐ。だからその分、人間のように背屈できない。人間は立位で歩くので腰椎が驚く程ほど背屈できる。
そういう目でペンギンとダチョウの骨格をもう一度見てほしい。腰椎はもともと前屈しているのがわかる。彼らは上肢を直立にしている2足歩行動物であるが、人間のような自由度の高い腰椎は持ちえない。
ここで一つ忠告しておくが、腰椎の椎間板ヘルニアや神経根障害の動物実験をしばしば4足歩行動物を用いて行っているが、人間のような自由度のない彼らの腰椎で実験することに意味のなさを感じる。
人間は頚椎と腰椎の2か所で自由度の高い脊椎を持っている。おそらく地上歩行の脊椎動物で人間以上の自由度のある動物はいない。それほど人間の脊椎はたぐいまれなる前後屈に対して自由な脊椎なのである。
何度も言うが前後屈では脊髄が伸びたり縮んだりする。その際に脊柱管内で脊髄や神経根は激しく摩擦を受ける。その摩擦リスクの高さが、人間は他の動物よりもダントツだということになる。だからこそ、摩擦回避の生体力学が人間の背骨にはたくさん込められている。それらを学び、考えることではじめて脊椎学が成り立つ。しかし、この「もっとも人間に特異的弱点である摩擦リスク」についての概念が、今の脊椎医学には皆無に等しい。こんな状態で手術が行われている現状を一般の人は知っておいた方がいい。
第3章 ヒト脊椎の生体力学的弱点と回避
髄核(支点)は椎体の少し後方に位置する
下の図は同20歳男性の頸椎屈曲位に伸展位のXPを2椎体ずつ合成して重ね合わせたものだ。このように写真を合成することで各椎間の可動域がわかる。青のラインがそれぞれの可動角度を示している。この二つの線の交点が頸椎を前後屈させたときの運動の中心点(赤い点で示した)となる。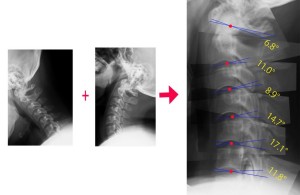 さて、赤い点は椎体の中心ではなく、中心よりも若干後方よりに位置している。なぜ後方に位置しなければならないか? それは支点が後ろに位置すればするほど、首を曲げたときに脊柱管の伸びを抑制できるからだ。このように脊椎動物では屈曲時に少しでも脊髄が引き伸ばされないような工夫がされている。
さて、赤い点は椎体の中心ではなく、中心よりも若干後方よりに位置している。なぜ後方に位置しなければならないか? それは支点が後ろに位置すればするほど、首を曲げたときに脊柱管の伸びを抑制できるからだ。このように脊椎動物では屈曲時に少しでも脊髄が引き伸ばされないような工夫がされている。
頚椎の可動域はC5/6が最大
上図の青のラインは椎体の前後屈時の傾きである。この角度が椎間板の可変角度を示す(黄色の数字)。この角度が大きい椎間はもっとも損傷を受けやすく、もっとも不安定である。C5/6の椎間板が17.1°ともっとも可動角度が大きい。よって一般的に頚椎の椎間板が崩壊するときはほとんどがC5/6から始まる。頚椎の前後屈で脊髄が何センチ引っ張られるか?
下の図の黄色のラインは脊髄の後根が出てくるおおよその位置。ラインの長さは頚椎を前後屈させたときの脊髄後方が引き伸ばされる距離を示したもの。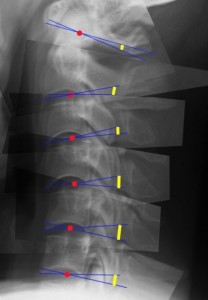 黄色のラインの総和は約2.4㎝。つまり頚椎を最大前後屈させるとC6/7の高さでは後根分岐部が最大2.4㎝も動く。これほど脊髄が動けば摩擦と張力で全脊髄が損傷しかねない。脊髄はつながっているから胸髄・腰髄・仙髄にまで悪影響を及ぼす。
黄色のラインの総和は約2.4㎝。つまり頚椎を最大前後屈させるとC6/7の高さでは後根分岐部が最大2.4㎝も動く。これほど脊髄が動けば摩擦と張力で全脊髄が損傷しかねない。脊髄はつながっているから胸髄・腰髄・仙髄にまで悪影響を及ぼす。
さらに2.4㎝の動きは芋づる式に腰椎神経にも仙椎神経にも摩擦を引き起こす。だからこそ、脊椎はそのような事故が起きないような構造をしている。
例えば、脊椎のよく動く部分はあらかじめ背屈となっていて、脊髄がたるんでいる状態となっている。その状態から脊椎が動くことで前屈角度を稼いでいる。
脊椎に巧みに働く前屈防止機能
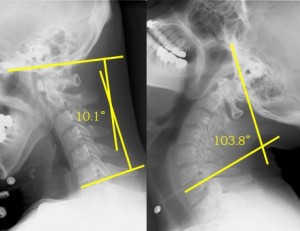 この図は私の頸椎単純XP側面の最大前屈と最大背屈の写真である。黄色のラインは頭蓋底のラインと第7頚椎の椎体上縁のライン。この角度が頚椎の可動域であるが、私の場合は10.1°から103.8°であり、93.7°の可動域がある。
この図は私の頸椎単純XP側面の最大前屈と最大背屈の写真である。黄色のラインは頭蓋底のラインと第7頚椎の椎体上縁のライン。この角度が頚椎の可動域であるが、私の場合は10.1°から103.8°であり、93.7°の可動域がある。
さて、スピーディーな動きをする脊椎動物たちにとって頚椎が93.7°も動くことはあまり望ましいこととは言えない。脊柱管内で脊髄が摩擦を受けるからだ。特に前屈で引き伸ばされる構造になっていることは述べた。だから当然ながら前屈を阻止する構造になっている。これからその構造を説明する。が、その前にXPで用いている補助線の説明をする。
以下の図はリラックスしまっすぐに正面を向いた状態で横から撮影した頚椎側面XPである。
 頚椎を屈曲するとかしないとかを論ずるには何に対するどこの角度を計測するのか?をまずはっきりさせなければならない。
頚椎を屈曲するとかしないとかを論ずるには何に対するどこの角度を計測するのか?をまずはっきりさせなければならない。
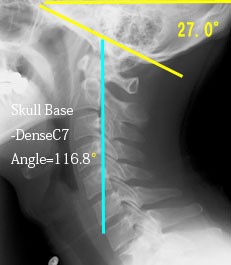
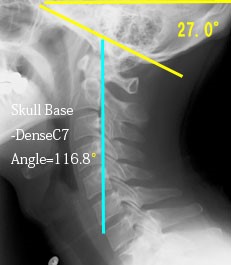
どこの角度?は頭蓋底(Skull base)の角度とした。しかし、何に対する?は難しい。脊椎は自由にくねくね曲がるから前後屈で一定しない。そこで頚椎を一つの軸として考えるために第2頚椎の歯突起(Dense)後縁から第7頚椎の隅角までの直線を頚椎の軸とした(重心に近い)。
このラインは自然な直立状態では垂直になり、正常人での個人差はない。また頭蓋底の水平線となす角度はまっすぐ前を向くと23.2°±2.2°(1δ)となり、これもまた個人差はほとんどないのでこれを基軸とするに適する。この基軸に対する頭蓋底の角度をSkull base-DenseC7 Angle(以下SDC7角)と呼ぶ。SDC7角も当然ながら個人差はほとんどない。
さて、こういう設定をして驚きの発見をした。私は当初、前屈すればSDC7角は減少し、背屈すればSDC7角は増加すると予想した。ところがその予想に反してSDC7角はほとんど大きな変化を示さないのだ。
以下に私の前後屈、中間位でのSDC7角を示す。
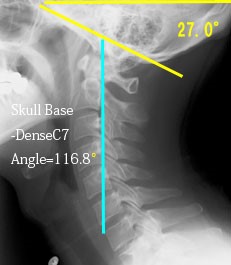
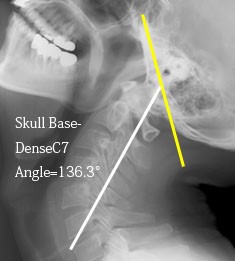 左は最大屈曲だが真ん中の中間位と比べてわずかに13.2°しか動かない。右は最大背屈だが、これも真ん中と比べて19.5°しか動かない。頭蓋底は角度的には93.7°も動くのに頚椎という軸に対しては32.7°しか動かないのだ。しかも前屈という動作に対しては13.2°しか動かない。13.2°がどれだけわずかな振り幅か?分度器を引っ張り出せばわかる。
左は最大屈曲だが真ん中の中間位と比べてわずかに13.2°しか動かない。右は最大背屈だが、これも真ん中と比べて19.5°しか動かない。頭蓋底は角度的には93.7°も動くのに頚椎という軸に対しては32.7°しか動かないのだ。しかも前屈という動作に対しては13.2°しか動かない。13.2°がどれだけわずかな振り幅か?分度器を引っ張り出せばわかる。
イメージがわきにくいので下にこの3つの画像を合成したものを示す。
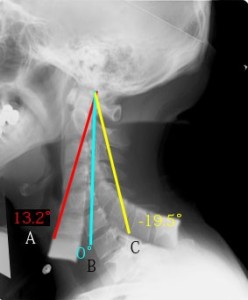 これは頭蓋底を一致させるように合成した。よって前後屈で頚椎軸がどのように動いたかが比較できる。BからAにかけてが前屈時の動きBからCにかけてが背屈時の動き。これでわかるように前屈時は頚椎軸がたったこれだけしか動かない。驚いたのは背屈時でさえ、軸が19.5°しか動かない。これで頚椎がいかに前後に動かない構造になっているかがわかるだろう。
これは頭蓋底を一致させるように合成した。よって前後屈で頚椎軸がどのように動いたかが比較できる。BからAにかけてが前屈時の動きBからCにかけてが背屈時の動き。これでわかるように前屈時は頚椎軸がたったこれだけしか動かない。驚いたのは背屈時でさえ、軸が19.5°しか動かない。これで頚椎がいかに前後に動かない構造になっているかがわかるだろう。
脊椎が屈曲し過ぎると多発性神経根炎を起こす
私がここまでしつこく、脊椎が屈曲を嫌う構造になっていることを繰り返し述べている理由は、脊椎が屈曲するとあらゆる病気を引き起こすということを声を大にして言いたかったからだ。私の提唱する脊髄・脊椎不適合症候群はこうした脊椎の生体力学を考察することが起源となっている。現在、脊椎の軸異常に対する概念が整形外科学に欠落している。どの教科書を見ても軸異常の病態の定義が存在しない。だが実際は軸異常が原因で様々な脊椎疾患が発生する。その証拠を列挙していく。
脊椎の軸異常という病態は、実は総人口に対する有病率がかなり高い。とりわけ、もっとも重大な脊椎軸異常は頚椎の縦弯症である。この縦弯症という病名は私が「脊柱側弯症」に対して脊椎が前後に彎曲した病態である。縦弯症の概念は整形外科学に皆無ではないが、診断基準がないのでないに等しい(2012年現在)。臨床意義さえも知られていない。
病態の基本は脊椎前屈(後弯)により神経線維の走行距離が長くなり、神経根が緊張し各椎間孔レベルで圧迫や摩擦を受けることにある。頚椎で脊髄が引き伸ばされれば、その悪影響は胸・腰・仙髄にまで及ぶ(つながっているのだから当たり前)。つまり多発性神経根炎を起こす。
おそらくリウマチ性線筋症と言われ、ステロイド漬けにされている患者の主原因はこの多発性神経根炎またはさらに中枢で起こる中枢性過敏であると思われるが、現代医学がその解明にまで及んでいない。また、中枢感作(疼痛の仕組み)を研究している学者の間では「中枢感作は炎症ではない」というような愚かな発言が主流になっている。まあ、他人の考えに口を挟めない。
むちうちの病態生理は多発性神経根炎
むちうちなどの外傷では、当然ながら頚椎、胸椎、腰椎が過屈曲となるため、一瞬で多発性に後根神経節が挫傷することもありうる。こういった生体力学の知識はないに等しいために、むちうちで全身痛が発生しても詐病だと疑われ無視されてしまうことが通例である。過屈曲になれば、脊髄の後方から分岐している後根は前根よりもはるかに引き伸ばされる危険性が高い(頸髄)。後根が引き伸ばされれば、後根神経節は容易に炎症を起こす。この炎症のために、外傷を受けた後に時間差で翌日より痛みが首、背、腰、上肢、下肢に生じても全く不思議などない。しかも、その異常はMRIをとっても何も現れない。だから医者にはその痛みを信じてもらえない。痛みの証拠がないだけに、被害者の声は法的にも無視され続けてきたという現実がある。
脊髄引き伸ばしによる多発性神経根炎の原理
さて、これらの後根神経の挫傷は、頚椎が過屈曲になると椎間孔の開口部で神経根挫傷が起こりやすい。それを示したのが下のイラスト。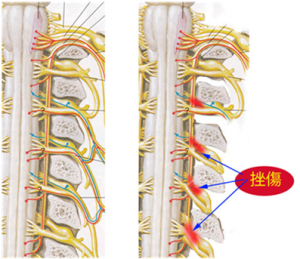 実際に変性側弯症での神経根への損傷(切痕形成)を解剖的に証明した文献もある。以下の図、New Mook 整形外科 腰部脊柱管狭窄症 p11より転載したものだ。
実際に変性側弯症での神経根への損傷(切痕形成)を解剖的に証明した文献もある。以下の図、New Mook 整形外科 腰部脊柱管狭窄症 p11より転載したものだ。
 腰椎変性側弯症に伴う神経根の切痕 P:椎弓根、矢印が神経根についた切痕
腰椎変性側弯症に伴う神経根の切痕 P:椎弓根、矢印が神経根についた切痕
この写真は側弯症に伴うものであるが、側弯がなくとも、脊髄が引き伸ばされ、神経根に緊張が存在すれば同じ原理で切痕ができる。このような解剖写真で切痕ができることを証明されているわけだから、脊柱縦弯症で神経根が損傷しやすいことがわかると思う。
むちうち症による脊髄液漏出症候群の原理
むちうち症では脊髄液漏出症候群の生じる場合があることはささやかれているが、この病態生理もこうした後根の引き延ばしにあることは予想がつく。後根神経節の硬膜が椎間孔に鋲着されているので、過度に引っ張られると硬膜が敗れる。皮肉なことにXP、CTやMRIでこの病態が証明されることはなく、症状があっても「異常ありませんね」と言われるのみである。この「画像に現れない」というパラドックスは世界中で起こっており、むちうち症はいまだに訴訟の宝庫(弁護士の肥やし)と化している。
第4章 神経線維が損傷する仕組み
肘部管症候群と手根管症候群
肘部管症候群とは肘の曲がっている部分で神経が圧迫されて炎症が起こる病態と言われている。だが真実は違う。肘部管撮影(X線撮影)でここが狭くなっている典型例など見たことがない(ほとんど見ない)。肘部管内にガングリオンなどができて圧迫している様子もめったに見ない(ゼロとはいわない)。肘部管は半円型であるからして外部からの圧迫要素は強く出ようがない(開放されているのだから)。
真実は、ここを通る神経が張力と摩擦で炎症を起こして腫れ、神経の血行不良が起こっている(張力が圧迫力になっている。肘を最大限曲げることで神経にテンションがかかり、テンションが肘部管で圧力と言うストレスとなり、血行不良や炎症が起こる。
圧迫ではなく、張力が原因であるという概念が最重要なのである。さらに摩擦も加わる。この疾患の手術法も肘部管解放ではない。神経を前方に移行させる手術を行う。こうすれば神経線維にかかる強い張力を防げる。
たとえ肘部管を広げる手術をしたところで治らない。だからそんな手術をする医者はいない。本態がここを通る神経の摩擦にあるのだから。何がイイタイか?脊椎の手術で脊柱管や椎間孔を広げる(ヘルニアを除去する)だけで治せると思ったら大きな間違いだとイイタイのである。そんな手術は張力も摩擦も考えていないではないか。
へ理屈のように聞こえるが、根本原因が圧迫なのか?摩擦なのか?考え方の違いで治療方法には大差が出る。圧迫ならば圧迫原因物質を除去しない限り治らない。摩擦ならば炎症と浮腫を改善させて通りを広げれば治る。張力ならば走行距離を短くしなければ治らないという考え方になる。
圧迫か?張力か?で手術方法は全く異なるべきである…が現在の脊椎手術は張力の概念がゼロである。誠に遺憾としかいいようがない。例えば、高齢者の7割近くは無症状の椎間板ヘルニアを持っている。つまり圧迫はあるが症状はない。なぜ症状がないのか?考えている研究者はいない。
私はこう考えている。椎間板が狭小化して脊柱管全長が短くなり、張力が起こりにくくなっているからだと。これが成長痛が高齢者にほとんどない理由でもある。また、多くの若者が、ヘルニアがないのに強い痛みを訴える。その理由は神経根が張力と椎間孔付近での摩擦が原因だからだと、ほぼつきとめている。
摩擦や張力は物的証拠がなく、圧迫は見た目に証拠があるように見える。そこで私は張力の物的証拠を探す研究を始めた(その成果は出ている。他の論文を参、それが脊髄・脊椎不適合症候群である)。実際に私のもとに来た患者の多くが「整形外科の先生に手術しなければ治らないと言われました」とぼやいた。信じられないかもしれないが、そうした患者のほとんどを私はブロック注射だけで治した。
手術でしか治らないは嘘である。だが、摩擦や張力による神経根損傷の概念がない整形外科医には注射で治るなどと思えないだろう。しかしそういう過去の伝統的な間違った考えは、これからの世の中では通用しない。手術しないで治せる医者が多数出てくれば、考え方を変えざるを得ない。そうやって優秀な医師を育て、そして脊椎外科の間違った概念を駆逐していくしかない(2012年現在)。
椎間板ヘルニアの痛みは神経根への圧迫が直接原因ではない
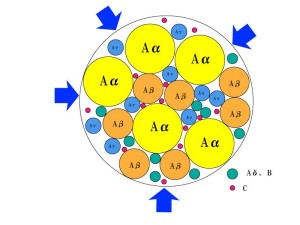
これを読んでいるのが整形外科医や脳外科医であるならば、脊椎の病態生理の考えを改める材料に、一般人ならば脊椎の手術を受けることへの警鐘としてほしい。まず、神経痛の原因が単なる神経への機械的な圧迫ではないことを論じよう。痛みを伝える神経はC線維とよばれる無髄で細い神経で「重い痛み」はこの神経により伝えられる。また、Aδ神経は「づきづき、ちくちく」といった速い痛みを伝える。痛みの神経(C線維とAδ線維)は他の神経と比べて細い!(下図参)
| 種類 | 役割 | 直径 (μm) | 伝導速度 (m/sec) |
| Aα | 筋紡錘からの求心性情報、骨格筋支配 | 15 | 100 |
| Aβ | 触覚、圧覚 | 8 | 50 |
| Aγ | 筋紡錘への遠心性情報 | 5 | 20 |
| Aδ | 痛覚(一次疼痛)、温覚、冷覚 | 3 | 15 |
| B | 交感神経節前線維 | <3 | 7 |
| C | 痛覚(二次疼痛)、交感神経節後線維 | 1 | 1 |
太い神経線維から順に障害される理由は難しくない。細い神経は圧迫されてもわずかな隙間に逃げることができる。太い神経は逃げ場がない。神経の周囲に一定の圧を加えると、真っ先に太い神経からその圧をまともに受ける。
満員電車の中で相撲取りと3歳児がいたとする。強く圧迫を受けるのはどちらか?考えればわかる。3歳児は大人たちの足の隙間に立っていられるから内臓が破裂するような圧迫を受けることは少ない。一方、ぎゅうぎゅう詰めの満員電車で相撲取りは必ず圧迫を受ける。
椎間板ヘルニアなどで痛みを訴える者の多くは「まず痛みから出現」する。
ヘルニアが神経根への圧迫の直接原因ならばもっとも太っている運動神経の麻痺がまず最初に出現しなければならない。しかし、ヘルニアで運動神経の麻痺はよほど重症の場合にしか起こらない。だから椎間板ヘルニアによる痛みは神経根への単純な圧迫が直接原因ではないことがわかる。痛みが真っ先に出るのには他に理由がある! それは後根神経節への張力や摩擦、そして脊髄後角のシナプス部への張力である。
痛みの理由が圧迫であれ、張力や摩擦であれ、ヘルニアをとれば治る。だから「そんな細かいことはどっちでもいいじゃないか?」では困る。もっと複雑な病態が絡み合う脊柱管狭窄症の手術となると「圧迫を取れば治る」などという浅はかな考えであると治らない、治ってもすぐ再発する。手術被害者が絶えない。
神経が圧迫されると第一にしびれと麻痺
神経が圧迫されて生じる代表的な疾患に、橈骨神経麻痺と腓骨神経麻痺がある。橈骨神経麻痺はうでまくらなどをしていて居眠りし、気づくと手に力が入らなくなっているというような現象。腓骨神経麻痺はギプスなどが腓骨頭などに当たって神経を圧迫し、足首に力が入らなくなり尖足となる現象。症状はしびれと筋力低下(麻痺)がメイン。痛みはまず来ない。神経が圧迫を受けると、真っ先に太い神経(Aα(運動覚)やAβ(触覚など))から障害されることがこれらの疾患を考えればわかる。さて、正座をすると足がしびれる。しびれると足に力が入らなく以外に、触っても感じなくなる。これはつまり正座による神経圧迫でAα(運動覚)やAβ(触覚など)が障害されていることを示している。が、その時、鈍い痛みは感じる。正座後は触覚は機能しない、運動覚も機能しない、早い痛みも機能しない。しかし鈍い痛みは最後まで機能している。
これが何を意味するか?それはC線維(鈍い痛みの神経)は細いので最後の最後まで障害を受けないということ。この鈍痛は足が壊死するほど長時間正座していても最後まで残る。
これらからわかるように痛みの神経は圧迫などの障害にとても強い。だから「痛みの神経が圧迫されると痛みが出る」という発想はまるで根拠がない。しかし、「根拠がないのに手術をする」では外科医のメンツがまるつぶれなので、整形外科学会では「異所発火」という理論をさもあるように力説している(また別の項目で述べる)。痛みの神経が損傷を受けるとそこから電気信号が発火するという理論。
発火自体は起こり得ることは既知であるが、それは一旦神経が破壊され、神経周膜が再生する際に電気が発生する。痛みの神経は相当丈夫で損傷を受けにくいことをご存じか! 発火するほどの損傷を受けるのなら、その前に運動神経がずたボロになるまでいかれてしまう。椎間板ヘルニアの主症状は痛みであるからして、ヘルニアで「異所発火」が起こるというのはあり得ない。
しかしながらこのおとぎ話を証明するために、いったい何匹の犬が実験のために虐殺さているか? 人間の体内ではあり得ない手法であり得ない神経根を損傷させ、無理やり活動電位を測定して異所発火がありうることを必死に論文で論じている。
手根管症候群と肘部管症候群はしびれが主体
他にも神経が圧迫されて生じるとされる疾患に、手根管症候群と肘部管症候群がある。正中神経や尺骨神経が圧迫されるもの。これらの疾患の症状は痛みではない。しびれと麻痺である。神経が圧迫を受けても痛みがなかなか出ないことがわかる。さて、しびれと麻痺ではあるが、これらの疾患でまず最初に症状が出るのは麻痺ではなくしびれである。麻痺はAα線維。しびれはAβ線維由来であるから、本来ならば太いAα線維(麻痺)の症状が出るはずである。しかし実際はAβ(しびれ)が先に出る。
これは手根管症候群や肘部管症候群の病態が「単なる圧迫」だけではない可能性を示している。ここにも張力や摩擦という外力が影響していることが考えられる。なにせ手首や肘は可動範囲が広い上に動かすスピードが速い。
もし、手根管症候群や肘部管症候群で、痛みも同時に訴える患者がいれば痛みを併発させるような病変(頚椎症性神経根症など)が合併している可能性のほうが高い!
ここで追加で述べておく。手根管症候群や肘部管症候群で痛みがメインとなる場合、少し頭のいい医師は「それは頸椎由来の神経根症である」と断言する。確かにそれはクレバーな思考だが、まだまだ考え方は浅い。さらに思慮深く考えると、軸策反射や根反射など中枢感作の存在を疑う(だがこれも仮説の域を脱していないが)。つまり神経根症と手首やひじでの圧迫の両方の存在を疑うのである。
椎間板ヘルニアで圧迫を受けるのはAα
痛みを伝えるC線維はもっとも圧迫に強い! 少しの圧迫では損傷しない。仮にC線維が損傷するほどの圧迫力が神経根に加われば、その前に有髄神経であるAαやAβ線維が真っ先に損傷される。だから圧迫で神経根が損傷するのなら、第一に運動神経、第二に触覚神経と順を追って症状が出現する。C線維が侵されるのは最後の最後である。神経痛を訴える多くの患者は「真っ先に足が動かなくなった」などという症状を訴えない。これらの事実は、神経痛は単なる神経根の圧迫が原因ではないことを意味する。
しかも、椎間板ヘルニアなどので神経根が圧迫される場合、たいていヘルニアは神経根の前側を圧迫する。つまりAα(運動)神経線維をもっとも強く圧迫する。圧迫部に摩擦が起こると考えても、損傷するのはAαであり、痛みを司るCやAδはもっとも摩擦を受けにくい場所を走行している。頸椎ではAαが内側をしっかり通っており(前根)。後ろを知覚神経が通る(後根)。よって頸椎椎間板ヘルニアなどによる圧迫で痛みが真っ先に出るというのは理屈に合わない。
神経根が圧迫されて痛みだけが出るという(C線維やAδ線維だけが圧迫を受ける)状態が理論的にほとんど不可能であることがわかる。不可能にもかかわらず、世の整形外科医はいまだに椎間板ヘルニアではヘルニアが神経根を圧迫し、その結果痛みが出るという発想を改めていない。
ではなぜ痛みが出るのか?の仕組みについては別項目でじっくり話す。痛みの仕組み解明は現在発展途上でありすべてがわかっていない。だが、現在ある神経生理学的な知見をそこらじゅうからかき集め、私なりに一般の方にもわかるようにまとめるので参考にしてほしい。
神経圧迫による症状の典型は腰部脊柱管狭窄症
痛みから出現する症状は神経圧迫が直接原因であることはまずないことは先ほど示した。神経が圧迫を受けると、まず筋力低下かしびれから症状が出始める。そのような症状が現れる病気の典型が脊柱管狭窄症である。神経根の束が(馬尾という)背骨の内部(脊柱管)で締め付けられて圧迫を受けている状態。腰部脊柱管狭窄症のもっとも代表的な症状は立位や歩行を続けていると下肢に力が入らなくなってきたり(麻痺)、しびれが出現するもの。これは神経根が圧迫や摩擦によるストレスで神経に浮腫が起こり、狭くなった脊柱管内で締め付けられるという病態によると考えられている。
この場合、症状はAα神経線維やAβ神経線維などの太い神経線維が真っ先に障害されるため、麻痺やしびれから出現する。そして典型的な腰部脊柱管狭窄症では痛みをあまり強く訴えない。なぜならC線維やAδ線維は細いので圧迫に強いからだ。
しかも腰部脊柱管狭窄症の患者は、座位ではほとんど何の症状も訴えない。つまり、立ったり歩いたりしている時以外は神経根は圧迫を受けていない。安静にしていれば症状が出ない程度の圧迫ではC線維が損傷するところまでは行かない。
よって痛みがメインの腰部脊柱管狭窄症はほとんどあり得ないといえる。つまり腰部脊柱管狭窄症の患者が痛みを訴えるのなら、それは脊柱管狭窄による病態以外に「何かしら痛みを生じさせる病態」が付随していると考えるべきなのである。それが私が何度も口がすっぱくなるほど唱え続けている後根神経節炎によるアロディニアだ(これは別に詳細を述べる)。
後根神経節が摩擦や張力により炎症を起こせば、強い痛みが出る。脊柱管の形が悪いだけでも引き起こす。そこには必ずしも圧迫の存在は必要ない。しかし、そういう考え方をしている整形外科医はいない。彼らは「圧迫を取り除けば症状はとれる」と思っている。
ところが現実は違う。狭窄症の手術をして麻痺やしびれはよくなったものの、痛みはとれず、逆に強くなってしまう人もいる。理由は簡単だ。圧迫だけが原因で痛みが来ていたわけではないからだ。だから世界中の腰部脊柱管狭窄症の手術成績はかんばしくない。
そして最後にもう一度いう。「神経の圧迫で出る症状は麻痺やしびれがメイン!よって痛みがメインである椎間板ヘルニアは、ヘルニアによる圧迫が主たる原因ではない!」ということ。ヘルニアによって走行距離や走行角度を変更させられたために、神経根が過剰な張力を受けることが根本原因である。馬尾が直接圧迫を受けるためには相当大きなヘルニア塊が必要で、しかも、運動神経麻痺がメインとなる。この考え方は最後まで忘れてはならない。
第5章 脊髄の生体力学
笑える話
脊椎や骨格に生体力学的構造が数え切れないほど調査されているが、運動器の中でもっとも重要である脳やせき髄の生体力学的構造を考察しようとする者がほとんどいないことを滑稽に思う。脳にしわがたくさんあり、視神経が交叉し、硬膜に髄液を貯めて脳を浮かべなどなど、それらをしっかり研究すれば、外力からの損傷を最小限にするための構造が山ほどあることがわかるはずである。だが医学者たちはそういったことに興味がないように見える。
視交叉や脳室があるおかげで、脳が外力からどれほどの衝撃に耐えうるか?想像したことがあるだろうか?脳の中に交叉する神経線維があるだけで力学的にどれほど強靭になるか?そういうことを考えなければならない。
脊髄にも当然ながら外傷から自らを守る機構が山ほどある。脊椎動物たちにとって脊髄の損傷は死を意味するから、脊髄を守る脊椎骨だけでなく、脊髄自体にも外力からの損傷を回避する機構がある。
少し圧迫されても損傷する有髄神経。その束で作られている脊髄がなぜ摩擦や牽引力、圧迫力にしっかり耐えうるのか?考えなければならない。そういった回避機構を考えることなく、無知な外科医が脊椎の手術を行い、数々の失敗を繰り返している。笑えない話である。
脳や脊髄で神経線維が交叉する理由
進化上、脊椎動物の脊髄は摩擦と張力との戦いを制している。なぜならば、神経の伝導速度を速めるための有髄神経は外的な損傷にきわめて弱いからだ。脊椎動物は行動速度が全てにおいて速いが、それは脊髄を守る脊椎の構造が必要最小限かつ最大になるような生体力学的な構造を進化させたからに他ならない。その構造は脊椎だけでなく脊髄にも備わっていなければならない。 脳や脊髄で神経線維が交叉する理由もまたそこにある(さらりと述べたが誰も発表していない新知見である)。各自の神経線維が錐体交叉するおかげで、はじめて脊髄に弾力性と伸縮性が生まれる。交叉する分、神経の距離にゆとりがうまれ、引き伸ばしの力に対しても神経が切れずにすむからだ。以下のその構造理由を図示する。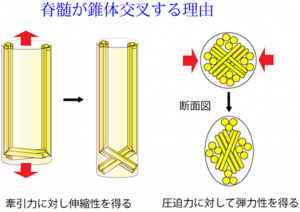 脊髄では神経線維が図のように折れ曲がり交叉する。神経線維自体に伸縮性はほとんどないが、脊髄が引っ張られた時、横に走る線維が縦(ななめ)になることで伸縮性を得ることができるようになる。この際、脊髄の直径は短縮するため脊髄は細く長くなる。
脊髄では神経線維が図のように折れ曲がり交叉する。神経線維自体に伸縮性はほとんどないが、脊髄が引っ張られた時、横に走る線維が縦(ななめ)になることで伸縮性を得ることができるようになる。この際、脊髄の直径は短縮するため脊髄は細く長くなる。
下図は脊髄の横断面図である。交叉する線維(茶色の部分)がエックス状に走るため、横から圧迫力を受けても交叉する線維が容易に横から縦へと変形し、弾力性を得る。
- wikiペディアより転載
なぜなら頚髄。胸髄・腰髄のどこにテンションがかかっても延髄にテンションがかかるからだ。つまり脊髄は上位にあればあるほど張力を受ける機会が圧倒的に多い。このとき、延髄を垂直に走っている神経線維は損傷を受けやすく、横に走っている神経線維は損傷されない。つまり、延髄で交叉することで最も損傷を受ける機会が少なくなる。だから運動神経は最優先的に延髄の錐体で交叉し、錐体交叉と呼ばれる。
そして体性感覚神経は脊髄の各分岐レベルで交叉する。このように脊髄はその全長において次々と交叉していくため折れ曲がりや引き伸ばしに強い。
次々に交叉することによって脊髄は横断面の長径分の長さのゆとりをもつことになる。このゆとりがバネの働きをすることにより脊髄引き伸ばしの外力をかなり吸収することができる(らせん状に編みこんだワイヤーロープが強靭である理由と同じ)。そして最後に、脊髄では運動神経が前側を通り、体性感覚神経が後側を通る理由も判明する。
何度も口が酸っぱくなるほど述べたが、脊椎は前屈(後弯)にきわめて弱い。前屈すると脊髄が引き伸ばされてしまうためだ。この引き伸ばしは前屈運動の支点から離れるほどより多く引き伸ばされる。つまり後方は損傷を受けるリスクが高く、前方は損傷リスクが低い!だから脊髄では神経線維がなるべく前方を走ろうとする。
しかしながら前方は同時にヘルニアや椎体の突出などによって直接外力が加わりやすいというマイナス面がある。したがって前方よりも側方の方が安全となる。だから脊髄でもっとも損傷されにくい場所は前側方となる。この物理的法則から推論すると、脊髄では生体にとってより重要度の高い神経線維は前側方を走るという前側方優先の原理が働く。
こういった脊髄走行場所の優先原理は脊椎動物の生活様式によって変化するであろう。二足直立歩行の人間の脊椎と四足歩行の犬とは脊髄の構造が違う。だから人間特有の優先場所が存在する。
もちろん進化の過程で優先場所が変化してきたのであろうから、人間の脊髄の中に進化の遅れがある可能性もある。進化の遅れとは二足直立歩行の歴史がまだ浅いために、最も有利な場所へと神経線維が進化的に移動できていない可能性のことである。
とはいうものの、脊髄を上行・下行する神経線維の位置はだてに決まっていないことだけは断言する。上下行路と神経核の局在は脊髄が損傷を受けやすい場所かそうでないか?で決まり、可能な限り外力から守られる安全な場所を通る。そして優先順位がある。
このような脊髄の生体力学の研究をすることなしに、脊髄の上行・下行路の場所、シナプス(核)の場所の局在理由を理解することは永遠にできない。だから世界の科学者たちはいまだにそれらを研究できないでいる。ここでは整形外科に関係する脊髄の上下行路の局在について少し触れておく。脊椎の生体力学と解剖学が直結しているからである。
脊髄の断面の考察
 再度上のイラスト
再度上のイラスト
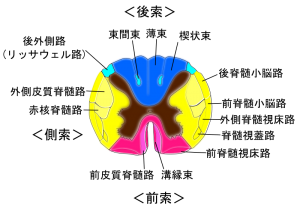
脊髄は大きく三つのパートに分けて考える。上記イラストのピンク色が前索、黄色が側索、青が後索。前述したようにこの三つのパートのどの場所に何の神経線維が通るのか?は外力から守るための優先順位により決定づけられていると思われる。
さて、蛇足ではあるがここを通る神経の種別を調べるために、解剖学の書物を調べると、年々内容が変わっていることがわかる。用語も内容も統一されておらず、研究者たちが迷走している。つまりとても複雑すぎて今の科学では解明しきれていない。ここで私が書く内容もつじつまが合わないものが多々出てしまうが、今の医学の現状であるとあきらめて読むしかない。私もこの迷走状態を追究することをあきらめた。
・後索
脊椎動物での致命傷となる脊髄引き伸ばしによる断裂。その外力をもっとも強く受けてしまうのが脊髄の後方であることは述べた。つまり後索を上下に走る神経線維はもっとも外力に弱い。ここを通るのは触圧覚であるAβ線維、内臓痛覚の2次ニューロンなど。そして後索の外側にリッサウェル路がありここは温痛覚のAδとC線維が脊髄へと入る道だ。しかしたったの1~2髄節くらいしか縦に走行しないのでこれらは縦走線維としては無視する。よって脊椎の外傷によって真っ先に被害をこうむりやすいのは触圧覚・内臓覚である。おそらくこれらの感覚は生体が存命し続けるうえで優先順位がもっとも低い。・前索
前索は脊髄の引き延ばし外力に対してもっとも強い。ただしヘルニアや椎体の骨棘などから圧力を受ける機会が高くなる。ヘルニアや骨棘がもっとも多く出現するのは頚椎と腰椎であるが、通常、頚椎と腰椎は前弯(前側に凸)であるため、よほど大きなヘルニアでなければ前索は損傷を受けにくい。さらに腰椎に前索はほとんどない(腰椎のほとんどは馬尾だから)。すると前索が圧迫を受けるのは主に胸椎、そして前屈した際の頚椎となる。この前屈した頚椎については少し複雑なので後述する。胸椎は背骨の前後屈でもほとんど動かないので実際は胸椎で前索が損傷することはほとんどない。これらのことをふまえ、前索はかなり安全な場所であることがわかる。そこを通るのが前脊髄視床路(触覚)、前皮質脊髄路(運動覚の15%)。前脊髄視床路は内側系と呼ばれ痛みの情動的・認知的信号を伝えるというがまだまだ研究が進んでおらず、あいまいな学術内容のままである。前索はとりわけ張力をもっとも受けにくい場所である。ここを張力を苦手とするミエリン鞘をもつ神経細胞が走るには理にかなっている。頚椎の後縦靭帯骨化症などでは前索を中心に障害されるので手足が不自由になる。・側索
側索は比較的張力を受けにくく、しかもヘルニアや骨棘などの前方からの障害物にも損傷を受けにくい。事実上かなり安全な場所である。前索と側索のどちらが安全な場所か?は私にも想像がつかない。なぜなら側索はもっとも摩擦を受けることが少ない場所だからだ。体を側屈させても神経根の張力による支えでセンタリングされていて前後屈でも脊柱管からの摩擦をほとんど受けない。側索は引き伸ばし力に対しては前索よりも短所があるが摩擦力に対しては回避できる場所。だから前索と側索のどちらが安全な場所か?は何とも言えない。側索には外側脊髄視床路(温痛覚)、外側皮質脊髄路(運動覚の85%)、前後脊髄小脳路(位置覚など固有覚の信号を小脳に送る)、赤核脊髄路(よくわかっていないが小脳と運動に関連)が走る。側索には運動機能と関連する多くの神経線維と一部の温痛覚線維が走るといえる。この温痛覚線維を頚髄で切断するという非人間的手術が行われる場合があることはみなさんもご存知だろう。私は脊髄がこれほどまでに解明されていないにもかかわらず、こういう手術ができる人間の恐ろしさを思う。捕虜を殺してもよいという時代にのみ発達する医学がそれに値する。
このように脊髄ではもっとも摩擦が起こらず、あらゆる脊椎の障害に耐えうるであろう側索に運動神経の大部分が集中し、損傷を受けやすい後索には優先順位の低いと思われる感覚神経が通り、張力がもっともかからない前索にはある意味特殊な?運動・体性感覚神経が走っている。その各所在については必ず意味があると思われるが、脊髄を通る神経線維の解明がほとんど進んでいない現代医学では何をどう証明することも困難である。考えれば考えるほどますますわからなくなるのが現状の脊髄である。私の提唱する脊髄の生体力学が、少しでも脊髄解明の一助になればと思う。
脊髄の弾性力
先ほど述べたように脊髄は各神経が交叉して走ることにより曲げ伸ばしや軸念力に対して抵抗を持つ。そして塑性力もあり弾性力も持つ(交叉していなければこのような物理抵抗力を持てない)。さて、その弾性力も適当に存在するわけではない。脊髄が外力から損傷を受けずにすむための最適な弾性力が存在する。そしてその条件は以下を満たさなければならない。- 1、脊柱管内を最短距離で走るための弾性力
- 2、可能な限り脊柱管内の中心を走るための弾性力
1を満たすためには脊髄は直線に戻ろうとする強靭な弾性力(形状記憶性)を必要とする。しかし、直線にピンとなった状態では脊柱管の凸部分で脊髄が損傷する。これを避けるためにはある程度曲がりくねる柔らかさも必要となる。それが2の意味である。
この二つは油と水の関係であるから、この二つを満たすために一定条件が生まれる。逆に言うとこの条件を満たすように脊髄の弾性力は進化していなければならない。硬すぎても柔らかすぎてもダメなのだ。以下にその理由をイラストを用いて示す。
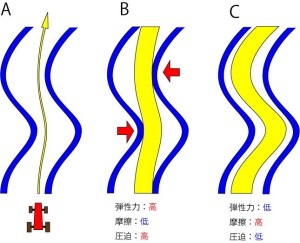 脊柱管は動きによって前後左右にわりと自由に動く。よってその中を通る脊髄は1.摩擦を少なく、2.脊柱管から圧迫を受けず、3.一定位置を保つ、必要性がある。カーレーサーならば曲がりくねった道を可能な限り直線で行こうとする(イラストのA)。同様に脊髄に強い弾性力があったとすると、脊髄はイラストのBのように直線になろうとする力が強い。こうなると脊柱管と接する面積が最小となり、摩擦を受けにくくなる。しかし各コーナーで神経が挫傷しやすい。
脊柱管は動きによって前後左右にわりと自由に動く。よってその中を通る脊髄は1.摩擦を少なく、2.脊柱管から圧迫を受けず、3.一定位置を保つ、必要性がある。カーレーサーならば曲がりくねった道を可能な限り直線で行こうとする(イラストのA)。同様に脊髄に強い弾性力があったとすると、脊髄はイラストのBのように直線になろうとする力が強い。こうなると脊柱管と接する面積が最小となり、摩擦を受けにくくなる。しかし各コーナーで神経が挫傷しやすい。
弾性力が低い脊髄であれば、イラストCのように脊髄はくねくねする。脊柱管の形に応じて自在に形を変えるので神経はほとんど圧迫を受けず挫傷しにくい。しかし、脊柱管と接する面積が莫大となるため莫大な摩擦力が発生する。もしも脊柱管が過屈曲・伸長するような外力を受けると、摩擦が強いせいでその屈曲部分で取り返しのつかないような強い牽引力を脊髄が受けることになる(高齢者が尻もちをつくなど)。
したがって脊髄の弾性力はBとCの中間を行くものでなければならない。バネが強すぎても弱すぎてもダメなのだ。脊椎動物の脊髄ははからずともそのように進化しているはずである。脊髄の弾性力は伊達に決まっているわけではない。この弾性力を頭で理解しなければ脊椎病変の根本を読むことはできない!その理由は後ほどわかる。
脊柱管内での脊髄の走行を読む、MRIより
はじめに、脊椎のMRIを読むことは簡単ではない。どう読むか?は日進月歩で進んでいる。だが、そこには重力や張力、圧力や浮力、摩擦などの存在もすべて含めて考える必要がある。そういうことを考えてMRIを読むと、別世界のものが見えてくる。MRIクイズ
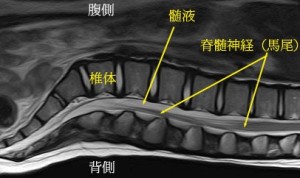 これは腰の正中矢状断のMRIである。仰向けになって撮影している。馬尾神経は図のように髄液の中で地球の重力のため背側に落下していることがわかる。
これは腰の正中矢状断のMRIである。仰向けになって撮影している。馬尾神経は図のように髄液の中で地球の重力のため背側に落下していることがわかる。
では下の図のように胸のMRIで脊髄が背側に落下せずに浮いている理由と、赤い矢印部分が直線的である理由を述べよ。
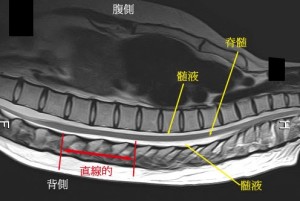 このクイズは脊柱管内で脊髄が引っ張られて浮いているんだよという概念を理解してもらうために出題した。つまりたるんでいない(重力に反して浮いている)。浮いている理由は少し考えればわかる。それは脊髄の全長よりも脊柱管の全長の方が少し長いからである。
このクイズは脊柱管内で脊髄が引っ張られて浮いているんだよという概念を理解してもらうために出題した。つまりたるんでいない(重力に反して浮いている)。浮いている理由は少し考えればわかる。それは脊髄の全長よりも脊柱管の全長の方が少し長いからである。
全長が脊柱管よりやや短い脊髄では、脊髄が最短距離を通ろうとするため脊柱管のカーブの内側、つまり前側を通る。よって脊髄に緊張が存在すれば、脊髄は脊柱管の中を浮いているように撮影される。しかし単に引っ張られて浮いているのであれば図のように直線的な部分があるのは説明がつかない。
なぜ直線的なのか?その理由を考える。
答えは…神経根が支えているからである(下図)。
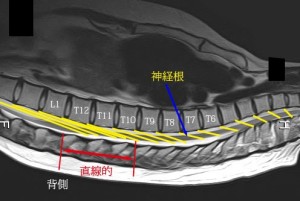 黄色のラインは神経根の走行を模式したもの。このようなつり橋構造となっているから脊髄が吊り上げられて直線的になる。つまり、直線的になっている部分には神経根の張力が高い部分がある。
黄色のラインは神経根の走行を模式したもの。このようなつり橋構造となっているから脊髄が吊り上げられて直線的になる。つまり、直線的になっている部分には神経根の張力が高い部分がある。
このような発想をしてはじめて、MRIから脊髄や神経根にかかる張力を推測することができるようになる。この図の場合、直線的になっている部分の中心あたりの神経根の張力が高いと思われる。中心あたりとはL1かL2あたりの神経根の根元付近である。
神経根にかかる張力はそのまま神経根への牽引→圧痕→摩擦という外傷を発生させる要因となる。張力と摩擦による外傷は所見が現れない。だから医者はいまだにMRIを読めない。
この図から推測できることは…脊髄が頭の方へ引っ張られると、脊髄は前方に移動する。つまり脊髄に張力がかかっているサインとしてMRI上、脊髄の前方へのシフトが見られるということになる。脊髄の頭方シフトは当然、神経根にも相当な牽引力をもたらす。そういう目でMRIを見ていくと様々な異常(神経根にかかる異常な張力をも読めるようになる)が発見できるようになる。
残念ながら、脊髄の頭方シフトを除去することを目的とした手術は世界でたった一つも考案されていない。そこが問題なのである。唯一、あるとすれば脊椎を前弯固定とする術式があるが…ところがこの手の手術では椎間板にスペーサーを挿入し、逆に脊柱管全長を上昇させることが多い。おかげで患者の症状が手術前よりも悪くなることがしばしばある。それほど、現在の脊椎手術はめちゃくちゃであると言える。
異なる2箇所の張力を説明する
この図は27歳男性の頚髄MRI。右腕のC6領域の強い痛みとしびれ、強い項・後頭部痛を訴える。緑色と赤色の矢印のような軽いヘルニアを認める以外に画像所見に乏しい。これをどう説明する?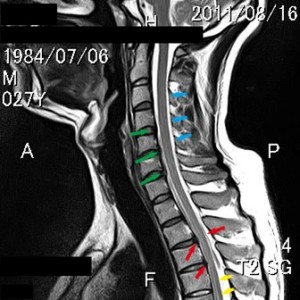 上肢に強い神経根由来の症状があるのにもかかわらず、頚部MRIで異常所見がない場合が少なくないことは整形外科医なら誰もが経験上知っている。この症例では軽いヘルニアを認めるが頚髄を圧迫していないことがわかる(頚髄にヘルニアによる圧痕がなく、その後方にはスペースがあり、頚髄はかなり余裕がある)。もちろん、他のスライス部分にも神経根を圧迫する所見がないことを前提としている。現整形外科学の知識を100%フルに用いても、この症例の症状を説明できる医者は世界に一人もいない。神経痛が起こる理由の推測さえも無理に近い。彼がどんなに強い痛みを訴えても「MRIでは異常ありません」と言われて終わる。
上肢に強い神経根由来の症状があるのにもかかわらず、頚部MRIで異常所見がない場合が少なくないことは整形外科医なら誰もが経験上知っている。この症例では軽いヘルニアを認めるが頚髄を圧迫していないことがわかる(頚髄にヘルニアによる圧痕がなく、その後方にはスペースがあり、頚髄はかなり余裕がある)。もちろん、他のスライス部分にも神経根を圧迫する所見がないことを前提としている。現整形外科学の知識を100%フルに用いても、この症例の症状を説明できる医者は世界に一人もいない。神経痛が起こる理由の推測さえも無理に近い。彼がどんなに強い痛みを訴えても「MRIでは異常ありません」と言われて終わる。
まずこの画像から二つのことを読む。一つは頚髄から胸髄全体が重力に反して浮いている(後方にスペースがある)。これがなぜかを考えなければならない。地球には重力があるのでアーチ上に重力に抗して持ち上がる(C3,4,5,6付近)ことは不自然である。
胸髄は前方にぴたりと張り付き、後方のスペース(黄色矢印)はとても広い。この理由は胸髄の硬膜管には高い牽引力(張力)がかかっていて、硬膜管が最短距離を通ろうとして胸椎カーブの最内側を通ろうとして前壁にぴたっと張り付いている(この原理は「硬膜管の生体力学」を参)。 しかしながら、そのれだけの理由では頸椎の前弯カーブ部(C3,4,5,6付近)で頚髄が前方に浮いていることの理由を説明できない。 脊髄(硬膜管)が引っ張られて直線距離を走るというのなら、頚髄は後壁にぴたりと張り付かなければ嘘である。だが張り付かず浮いている。
なぜだ? これらのつじつまを合わせられる理論が一つある。それは脊髄が約1cm頭側にずれること。たった1cmずれるだけで二つを説明できる。
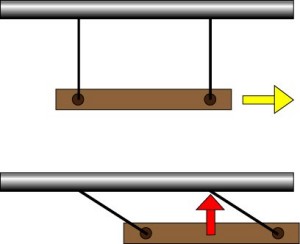 上図のようにブランコが右に引っ張られると赤矢印のように座板が上方に移動する。頚髄もこれと同じ原理で頭側に1cm引っ張られると神経根にぶらさがるブランコの如く頚髄は前方に移動し、重力に逆らって浮く。だからアーチ上になっても理屈に合う。 一方、胸髄にも同様に張力がかかるので脊柱管の前側にぴたりと張り付く。このように、頚髄が前方に浮いている理由は脊柱管内で脊髄が1cm頭側に移動した結果だと推定すればつじつまを合わせられる。ブランコの紐に当たるのは神経根自体やそれを支えているホフマン硬膜靭帯である。
上図のようにブランコが右に引っ張られると赤矢印のように座板が上方に移動する。頚髄もこれと同じ原理で頭側に1cm引っ張られると神経根にぶらさがるブランコの如く頚髄は前方に移動し、重力に逆らって浮く。だからアーチ上になっても理屈に合う。 一方、胸髄にも同様に張力がかかるので脊柱管の前側にぴたりと張り付く。このように、頚髄が前方に浮いている理由は脊柱管内で脊髄が1cm頭側に移動した結果だと推定すればつじつまを合わせられる。ブランコの紐に当たるのは神経根自体やそれを支えているホフマン硬膜靭帯である。
このMRIの頚髄は一見、滑らかなカーブで前方に浮いているのでその長さにゆとりがあるのかと思われる。しかし、ゆとりがあるにしては胸髄に強いテンションがかかっている。強いテンションの理由はヘルニア部での圧痕がついていることである。この意味を知りたい方は「背骨と病気のお話」の後半部分を参。
だから実際は頚髄にもそれ相応の張力がかかっていると考える。 そしてそれを支える神経根にも強い張力が加わっていると予想する。こうした張力によって神経根(後根神経節)が炎症を起こしてこの患者に神経痛を起こしていると考えると後頭部の痛みの原因も推定できる。C3,C4あたりに張力がかかり、摩擦で炎症を起こせばC5,C6の神経根症が発生する。なぜなら前根・後根の分岐部は上方にあるからである。
脊髄にかかる張力を推測する方法
MRIで脊髄にどの程度の張力がかかっているか?を予想するためには次のことを読む(下の図と照らし合わしながら読む、数字は本文中の数字と対応)
- 1、脊髄が直線走行している
- 2、胸・腰髄が重力に反し前方にシフトしている
- 3、脊髄径が全体的に細くなっている
- 4、脊柱管の凸部分に髄液スペースが少ない
神経根にかかる張力を読み取る方法
MRIを注意深く観察すると、その横断面の形状から神経根にかかる張力の強さを読み取ることができる。特に頚・胸髄では神経根が脊髄からほぼ水平に出ているので神経根に強い張力がかかると脊髄が左右に引っ張られ、その形が楕円形へと変化する。この様子はMRIの水平断面を観察すればわかる(以下の図)。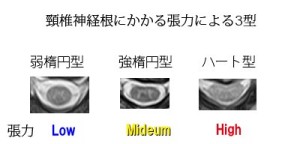
ただし、正常・異常の境界の値を求めることは簡単ではない。年齢差、性差、症状による分類、完全に健常者からのデータ収集…と国家レベルの協力と莫大な調査が必要になる。 それを私なりに工夫し、頸髄の正常所見、正常値を暫定した(「頸髄MRIの正常値」を参)。これにより頸髄断面積の正常所見がある程度見えてきた。
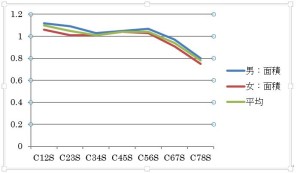
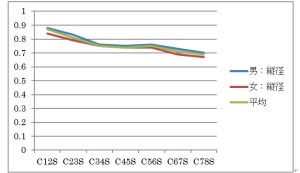
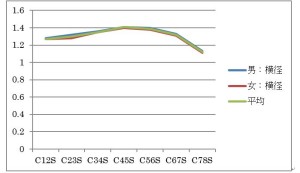 上から順に断面積、縦径、横径である。断面積は便宜上、横径×縦径の値としている。
上から順に断面積、縦径、横径である。断面積は便宜上、横径×縦径の値としている。
このグラフからわかることは、
- 頸髄は降順で断面積が減少していくのではなくC4/5,5/6で一旦増加する。
- 縦径は降順で減少するが、横径はC4/5,5/6で一旦増加する。
これらの結果より次の考察が導かれる。
- C4/5、C5/6で面積(横径)が増えるのは横走する神経線維が多くなるためである。
- C4/5、C5/6では横走線維が増えるので脊髄断面の楕円形が横長になる。
以上のことを考慮して正常・異常を見極めなければならない。よってハート型や横長型の断面積を見たとしても、それがC4/5,C5/6であればおおめに見なければならない。逆にC1/2,2/3,3/4,6/7,7/8で横長の楕円形を見れば、それは即異常所見となる。
頚髄の水平断面扁平率はストレートネックで上昇
6名という人数では研究とは言えないので、ここでは参考程度に聞いてほしい。- 調査対象:10歳から16歳、椎間板変性が軽度の者(平均13.5歳 男性1名、女性5名)
- 調査方法:C2、C7の椎体後縁の延長線のなす角度を計測。この角度が10°以上をA群、10°未満をB群としC3/4、C4/5、C5/6、C6/7、C7/Th1でスライスした頸椎MRI水平断面の頚髄の楕円径を測定し扁平率を調べた。扁平率f=(a-b)/aで表している。
| 年齢・性 | C2-7角 | C3/4 | C4/5 | C5/6 | C6/7 | C7/Th1 | |
| 症例1 | 16F | 34.4° | 0.30 | 0.37 | 0.38 | 0.38 | 0.27 |
| 症例2 | 16F | 33.2° | 0.45 | 0.44 | 0.45 | 0.58 | 0.44 |
| 症例3 | 12F | 22.4° | 0.53 | 0.54 | 0.48 | 0.48 | 0.43 |
| 平均 | 0.43 | 0.45 | 0.43 | 0.48 | 0.38 |
| 年齢・性 | C2-7角 | C3/4 | C4/5 | C5/6 | C6/7 | C7/Th1 | |
| 症例4 | 16M | 8.5 | 0.48 | 0.53 | 0.54 | 0.54 | 0.39 |
| 症例5 | 10F | 2 | 0.53 | 0.56 | 0.46 | 0.51 | 0.44 |
| 症例6 | 11F | -1.3 | 0.50 | 0.53 | 0.49 | 0.49 | 0.41 |
| 平均 | 0.50 | 0.53 | 0.51 | 0.52 | 0.42 |
B群と比較するとA群では概して扁平率が低い。もちろん症例3のような多少の例外があることは否定しない。だが概して前弯が十分についている頚髄は断面が正円に近い傾向があり、ストレートネックでは断面が扁平になる傾向がある。
視覚的にみるために実際のMRIを示す。
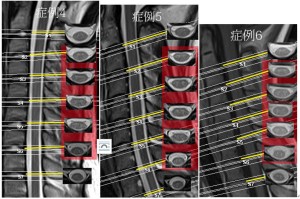 赤く囲っている部分が上の表に対応したスライス。 ぱっと見て、ストレートネックの下段の方が前弯ネックの上段よりも扁平率が高いというイメージ。脊髄断面も上段の方が太い。
赤く囲っている部分が上の表に対応したスライス。 ぱっと見て、ストレートネックの下段の方が前弯ネックの上段よりも扁平率が高いというイメージ。脊髄断面も上段の方が太い。
ここでは漠然と、ストレートネックでは頚髄に張力がかかり、神経根の緊張も高いだろう…とイメージしてほしいという意味の例である。学術的には6例では意味がない。よって現在、症例数を増やして研究中である。
さて、前述したように、神経根に張力が全くかかっていない状態なら。脊髄はほぼ正円に近い扁平率0.2の楕円となるであろう。したがって扁平率が0.20以上の楕円形はすなわち脊髄に神経根からの張力が加わっていることを意味する。 ストレートネックでは扁平率が高くなることから、脊椎の後弯は神経根の緊張を高めると思われた。
ではなぜストレートネックになるのか?その理由は現在研究中で統計処理中であるが、理由としての全体像はほぼ私の中では解明されている。 腰仙部の破格を発端として、脊髄・脊椎の全長の不適合や第1仙椎の前弯化が発生→脊椎の生理カーブに異常を生じる→脊髄緊張の強い部分で(胸椎であることが多い)その張力を緩和するために側弯化や前弯化が生じる→重心が後方に傾くことを修正するために頸椎のストレート化が起こる。 つまり、根本原因は「腰仙部の破格」(先天性)ということである(あくまで仮説)。これは「脊柱側弯症と脊柱縦弯症の生体力学」で詳しく述べる
頚髄の水平断面積と脊椎前後弯との関係
断面積の比較をするにあたって重要なことは、体積や断面積の調査を行う場合、脳脊髄の重量の性差や年齢差を考慮して補正しなければならないということである。 今回は男性の断面積に「頸椎MRIの正常値」で求めた補正(0.93S2/3,0.98S3/4,1.00S4/5,0.96S5/6,0.94S6/7,0.94S7/8,0.94S1/2)を行った。年齢補正は年齢差が6歳以内なので行っていない。断面積は正確には1/4をかけなければならないが、省略した。今回の6症例の補正前のデータ。断面積S=abπ(単位㎟)A群:青 B群:赤
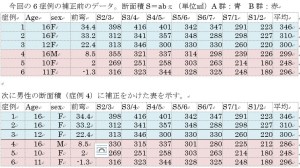 A群:青とB群:赤は相関を求めるまでもなく真っ二つに分かれた。たった6名なので学術論文として述べているわけではない。 この結果、私が当初予測していた通り、「脊椎が後弯すると脊髄に張力がかかる」という推測は多分、他の症例にもおおよそあてはまると考えている。
A群:青とB群:赤は相関を求めるまでもなく真っ二つに分かれた。たった6名なので学術論文として述べているわけではない。 この結果、私が当初予測していた通り、「脊椎が後弯すると脊髄に張力がかかる」という推測は多分、他の症例にもおおよそあてはまると考えている。
ただし、側彎や捻りがある場合はこの法則は崩れる。 また、後弯があるから絶対に緊張がかかるというわけではない。個体差がある。 今後、頸椎の後弯角度と断面積と扁平率を個々に調べ、臨床症状と比較検討することで頸椎神経根症の病態生理が判明するようになる。すると今まで見えてこなかった新たな「緊張が原因と考えられる病態」が次々と判明してくるはずだ。
とりわけ今まで頸椎MRIで「異常なし」としていたものが「異常だらけ」であることが見えてくるだろう。 頚髄はヘルニアがなくても椎間孔の狭窄がなくても神経根の緊張だけで症状が出る! このことをかたくなに否定しない限り、神経根症の病態が見えてくる。
第5章 脊髄を支える支持組織のメカニズム
硬膜と椎骨を結び付ける靭帯
私は脊髄や神経根が脊柱管(椎体)の動きにより障害を受けるメカニズムを詳しく解説することを試みている。このメカニズムを知るためには脊髄が脊柱管内外でどの程度の可動域があるかについて必ず言及しなければならない(可動域を超えることで障害がおこるため)。現時点でこの可動域を推測するためには解剖学の知識を用いる以外にない。そこで脊髄の支持組織について調べた。ただし、脊髄の支持組織についての記載が十分にされている書物は少なく、その知識は広く一般的になっているわけではないようだ。だから現医学書の中にも誤解・曲解されている例を散見した。
例えば、硬膜は「全面中央部が脊柱の後縦靭帯と癒着する」と最新整形外科学大系10巻p35に掲載されているが、実際は癒着ではなく正中硬膜靭帯・外側硬膜靭帯でつながれているようである。新たに発見される靭帯の存在は新しい解剖学書にしか載っていないため古い解剖学書を参考にした最新の本は誤解を招く。
現時点で私が調べ得た脊髄の支持組織を網羅すると思われる図を示す(元図はNetter医学図譜、それに私が他の文献を参考にいくつかの靭帯を付け加えた)。
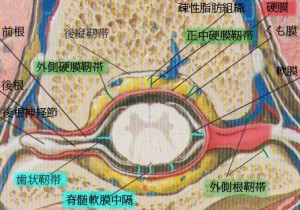 頸椎の断面図:硬膜を赤く着色してある
頸椎の断面図:硬膜を赤く着色してある
脊髄は硬膜と呼ばれるジーンズをはいていると考えていい。硬膜は丈夫であまり伸び縮みしない。硬膜のジーンズは袖がたくさんあり、各々の袖は椎間孔へと向かう。そのジーンズの中に脊髄と神経根が走っている。
まずはジーンズである硬膜が脊柱管(椎体)にどのように固着されているか?を述べる。 上の図の赤く着色した部分が硬膜。左右に袖を出しているのがわかる。この袖(硬膜袖)は赤い部分の外側(末梢)では薄くなって神経上膜に移行する。つまり末梢は袖と神経が完全にくっつく。だから末梢神経が引っ張られると硬膜の袖が一緒に引っ張られ、中心の硬膜管も引っ張られる…と多くの医学者が今でも誤解しているようだ。
だが実際は緑で示した靭帯(外側根靭帯)が神経根を椎間孔付近に固定する。だから上肢や下肢をどのように動かしても硬膜袖はわずかにしか動かない構造になっている。 この事実は整形外科で絶大な信頼を誇るSLRテストの根底を揺るがす大変な事実となる。
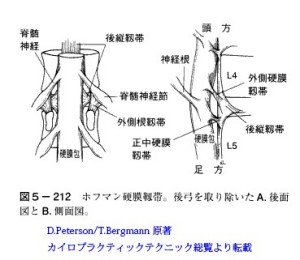
SLRテストは下肢を伸展したまま持ち上げると、神経根にテンションがかかり、ヘルニア部で神経根が強く圧迫されて痛みが生じると思われている。しかし、外側根靭帯があるおかげで実際は下肢を持ち上げても脊柱管内の神経根にテンションがほとんどかからない。
すなわち、この靭帯の存在はSLRテストの意味を根底から覆す。 当然ながらSLRを腰椎椎間板ヘルニアの信頼のおける徒手テストであると堂々と宣言してきた歴代の整形外科医たちの威信を崩す。
ではSLRテストの真実はどこにあるのか? またSLRで陽性と出た患者の嘘を暴くとするFlipテストも茶番か? その答えは別の論文「SLR testの嘘を直視する」で述べる。
・硬膜と脊椎骨の関係、
コアリンク 硬膜は靭帯により前方は後縦靭帯に固定、外側は椎間孔周囲に固定されているため、硬膜管は椎骨内でほとんど位置関係を変えない。 また、硬膜の頭側は大後頭孔周囲に固着。尾側は終糸となって第2尾椎の骨膜となって固着している。硬膜はその全長、その袖も含めて脊椎骨と常にしっかり固定されている。そして硬膜は伸び縮みしないわけだから脊柱管(椎骨)の全長も伸び縮みできない構造となっている。よって脊椎の動きは硬膜の長さ内でしか自由に動けない。硬膜によって脊椎の動きが制限されることを意味する。
例えば、成長とともに起こる脊柱側弯症やストレートネックなどの根本原因はこの「硬膜と脊椎の固着」から由来する可能性が高い。 脊椎は硬膜の全長を無視した動きをすることはできない。よって脊柱管のどこかが引き伸ばされれば、脊柱管の他のどこかが縮まなければならない。
例えばストレートネックのために頸部の脊柱管長が引き伸ばされたなら、胸部か腰部はそのどこかで前弯が必ず起こり、全長を一定にするために帳尻を合わせる。頸椎の歪みは当然ながらそのしわ寄せを胸椎や腰椎に起こす(どこかが後弯変性をしたらどこかに前弯変性が起こりやすくなる)。
頸椎・胸椎・腰椎はそれぞれ単独で動いているように見えるが、実際は脊椎全長が変化しないように動いている。すべての椎骨は動きをリンクさせている! ここで重要なことは、脊椎の動きは関節や靭帯だけではなく、硬膜に制限されるということだ!
下図、コアリンクの考え方。
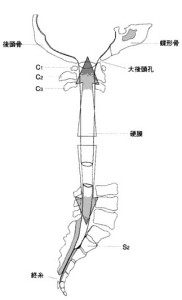 クラニオセイクラル・バイオダイナミクス 著者: 森川ひろみ訳 Franklyn Sills著より転載
クラニオセイクラル・バイオダイナミクス 著者: 森川ひろみ訳 Franklyn Sills著より転載
コア(核となるもの)は硬膜管であり、頸椎・胸椎・腰椎はすべてコアにリンクしている。脊椎病は首・背中・腰と単独で起こっているわけではない。首の姿勢が悪くて坐骨神経痛が起こることもあるのだ! こういう考え方を医師たちはカイロプラクターたちのたわごとだと思っているのが残念なことである。
腰が悪い者の頸椎や胸椎もトータルで診察することで初めて脊椎病の全体図が見える。そういう「脊椎をトータルで見る目」がない医師が腰椎は腰椎だけ、頸椎は頸椎だけを適当に前弯や後弯をつけた固定術をするから手術が100%の成功を納められない。 恥ずかしながら、この手の脊椎理論に最初に気づくのはたいてい医師ではなくカイロプラクターである。彼らは脊椎の矯正に生活と名誉がかかっている!
以下にコアリンクスの例を具体的にMRIを用いて説明する。
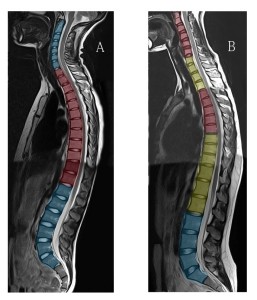 Aは正常な脊椎軸 Bは頸椎に異常な後弯(前傾)がある。青は前弯、赤は後弯、黄色は本来後弯であるべき箇所なのに前弯がついてしまっている部分を示す。 正常な脊椎の場合、頸椎では前弯、胸椎で後弯、腰椎で前弯となる(A図)。
Aは正常な脊椎軸 Bは頸椎に異常な後弯(前傾)がある。青は前弯、赤は後弯、黄色は本来後弯であるべき箇所なのに前弯がついてしまっている部分を示す。 正常な脊椎の場合、頸椎では前弯、胸椎で後弯、腰椎で前弯となる(A図)。
ところがBのように頸椎に異常な後弯が起こると…その影響は頸椎だけならず全脊椎に軸異常を起こす。これは硬膜管がコアとなって全脊椎をリンクさせているからである。 Bのように頸椎で後弯が起こると、頸椎での脊柱管の長さは伸びる。この理由は第4章で述べた。
しかし硬膜管は伸びないので、その分どこかの脊椎で脊柱管の短縮が起こらなければならない。脊柱管を短縮させるためにはどこかで前弯がつく必要がある。黄色で表した部分が前弯がついた部分である。本来ここはもっと後弯であるべき場所。だが頸椎に異常な後弯がついてしまっているので、その代償として胸椎の上端と下端で前弯がついたわけだ。
前弯がつくと胸腰椎移行部はBのようにまっすぐになる。私はこれをストレートバックと呼んでいる。ストレートバックとは胸腰椎移行部に前弯がついた状態と定義した。 このようなストレートバックが生じていると、硬膜管の緊張が根底にあることが推測できる。
ストレートバックは決して一時的な彎曲ではなく、成長過程で「くせ」がつくと思われる。私が調べたところ、このような脊椎の彎曲は「生まれつきそうなる運命」であるように思える。つまり先天(遺伝)的なもの。その理由は頸椎の後弯は幼少期から始まっているからである(この調査については本文中では触れない)。
頸椎の後弯という軸異常が原因で腰椎にストレートバックが起こるなどという考え方は、これまでの整形外科学にはない。だが実際、論理的に脊椎の構造を考えると、硬膜管の全長よりも脊柱管の長さのほうが長くなってしまえば、どこかで脊柱管が短縮するようなアライメントがついてしまうという現象が起きることは避けえない。
実に脊椎は頸椎・胸椎・腰椎がすべてリンクしてひとつになっている。腰椎疾患を腰椎だけを診て治療するのでは片手落ちだと思わないか? 腰椎を治療するには頸椎にも胸椎にも気を配る必要があるのではないか? 手術をするにしてもこのコアリンクの考え方を理解せずしてやみくもに固定していたのでは2割の手術被害者たちは永遠になくならないと思う。
硬膜管が脊椎の成長を制御する
「脊椎は後弯に弱い!」それは私が本文中で何度も繰り返し述べてきた。後弯すると必ず脊柱管全長が伸びるからだ。その中を通る硬膜管の全長は決まっている。 わたしたちが背骨を最大に曲げたときの脊柱管の長さとなっていなければならない。 それより短かければ体を曲げた時に硬膜が突っ張って破れる。ここで重要なことは硬膜管に脊椎の動きや形態を制御する役割があるということ。これが私の新説である。私は「硬膜管による脊椎の位置制御」が子供の脊椎の成長に強く関与していると推測している。
脊椎が成長するにあたって、硬膜管の全長を無視することは絶対に出来ない。それは頭蓋骨が脳の形態を無視して成長できないことと同じである。脊椎が美しく前弯や後弯のカーブを描く理由は、その中を通る脊髄を守るためだ。二足直立歩行をする人間が、その動作とともに脊髄が損傷されないために不可欠なカーブである。
よって脊椎は硬膜管の全長を無視しつつ成長することなどあり得ない。逆に言うと硬膜管が子供の脊椎の成長の制御を行っていると考える。いいかえると硬膜管は脊椎の成長におけるバランスをとる役割をしている。
すなわち硬膜管の異常は背骨の成長を正しく導かない可能性がある。さしずめ二分脊椎では腰仙部での何らかの硬膜異常が必発と言われている。このように考えると二分脊椎の児童の脊椎アライメントが異常であることが多い理由がわかる(私は現在、二分脊椎児童の脊椎アライメント異常を調査している)。
潜在性二分脊椎はこれまで無症状のものは放置されてきた。しかし実際は無症状ではない。硬膜管の仙骨部での形態異常は背骨の正常な成長を妨げる!つまり正常な前弯、後弯がつかなくなる。私はこれを脊柱縦弯症と呼び、新たな病態として認識することを推奨する。その最たる異常はストレートネック・ストレートバックである(実はかなり多い)。
そして二分脊椎を持つ児童の典型的な症状が成長痛である。これまで成長痛とは心理的な側面を持つ得体のしれない痛みとして扱われてきた。しかし実際はその原因はかなり明瞭である。成長痛を訴える児童の腰椎を撮影してみればわかる。そのおよそ9割に二分脊椎が認められるからだ。そして二分脊椎を持つ者はストレートネックかストレートバックを併発していることが多い! つまり成長痛とは硬膜管の緊張による神経根の易損傷性の結果であり、神経痛である。
もちろん私はそういう診断を児童に下す際に、関節炎・筋膜炎・靭帯炎などの存在を否定する。診断方法はいたって簡単。手で触診することだ。炎症があれば必ずわずかな温度差とわずかな腫れが生じる。それらが全くないのに痛みを訴える者の場合、腰椎を撮影し二分脊椎を指摘してさしあげる。成長痛を訴える患者にはほぼ例外なく腰仙部に二分脊椎が存在した。
児童における二分脊椎の調査
H21.9からH23.12の2年3カ月の期間に当院整形外科外来を来院した全患者のうち腰椎の単純XPを撮影した12歳未満の児童13名を調査した。再度念を押すが、全員を調査した。そのうち二分脊椎が認められた症例は12例(92.3%)と、ほぼ全例と言える数であった。二分脊椎を認めない1例にもJacoby LineがL5/S1に位置するという形態異常を認めた。つまり何らかの先天異常(破格)がある症例は100%だった。
12歳未満で腰痛が出現する児童は、調査の結果「全員が何らかの腰仙部の形態異常」を持っていたというまぎれもない事実は、私にとっても大変衝撃的なものだった。逆に言おう。先天性の形態異常(破格)がない者は児童期に腰痛で整形外科をたったの一人も来院していない! 腰椎の形態が正常な人は児童期に腰痛をほとんど発症しないようなのである。
また、児童期の腰痛には圧倒的な性差があった。全13名中、男子10名、女子3名。つまり腰痛は男児に多い。この理由は男児と女児の遊び方の違いによるものと推測する。
一生、腰痛で整形外科をかかることのない者は人口の2割と言われる(Macnab腰痛より)。2割の腰が丈夫な者たちは、重労働についても激しいスポーツでも腰をいためない。一方、先天異常を持つ者は、たいした運動もしていないのに幼少期より腰痛を発症する可能性が高い。これは何を意味するか? それは生まれた時点で将来の腰痛人生がある程度予測できるということである。もっと進んで言おう。生まれた時点で将来、腰痛関連で寝たきりになるかどうかの予測を立てられる。
そして現在、その予測をたてるための新たな調査にすでに乗り出している。年代別に先天異常、後天異常、変性、すべりなどの有病率などを調べている。これらを調べることにより、疾患のグレードを経時的に追うことができるようになり、死ぬ間際にどういう状態になっているのか?を若いうちに予測できる。年代別の調査は、例えば40歳代でこれだけの変形があるのは異常なのか正常なのか?の判断をつける材料にもなる。これまでの整形外科的変形のグレード評価だけでは年齢相応の変形なのかどうかが判断できない。
私の調査が進めば、年齢相応のグレード評価や将来の予測、その予防法を模索できる。そして、変形の進行スピードが速い者には若いうちから将来起こりうる寝たきり防止のための指導を行うことができるようになる。そうすれば日本の超高齢化社会の抑止に貢献できる。
私はもともとこの超高齢化社会に突入した日本をどうにか救いたくて脊椎の勉強を始めた。高齢者の脊椎は若者の脊椎と全く異なる。だから勉強した。しかし、皮肉なことに、真実を調査するとその原因は生まれた時点にあった。将来の高齢者を救うためには小児の骨格を学び、小児期から指導を開始しなければならないということに気づかされた。
小児期に腰椎を調べることにより、やってはいけないスポーツ、ついてはいけない職業、注意しなければならない日常生活…そういったものを各個人に伝えることができる。これが予防医学の最前線である。そういうことを推進するには厚生労働省の介入が必要となる。だが、私のような名もない医者が叫んだところで…なかなか国は動かないだろう。だれか私にお役人を紹介してはくれまいか。私はお役人を動かせるだけの医学的根拠を掴む。
二分脊椎は先天性股関節脱臼を合併する
おそらく私が調べた限り、二分脊椎と先天性股関節脱臼が合併するということを述べた論文はこれまでにない。そんなことは普通には誰も考えない。私は股関節疾患に興味はない。だが、ふと考えた。腰椎疾患を調べる上で、「正常な腰椎を持つ児童」をどうやって探すか?「そうだ!股関節痛で来院した児童のXPを調べればいい」なぜなら、股関節の正面写真を撮ると、腰椎(下部)も映るからだ。腰痛で来院した児童はほぼ全員が腰椎の異常を示した。正常腰椎を調べるには腰痛の児童ではなく股関節痛の児童を調べよう。そう考えて股関節のXP写真を調べた。するともっと驚くべき事実に突き当たってしまったのである。
調査した児童19名(2年3カ月間、当院に来院した全児童の股関節写真)のうち17名(89.5%)に二分脊椎があった。それは先ほどの腰痛の92.3%に匹敵する。股関節を痛がって来院した児童のほとんどの腰椎が破格(異常)であった。
この理由には2通りの原因があると考える。
- 児童が訴える股関節の痛みは、実際には股関節が悪くなく、腰椎からの神経痛(つまり成長痛)が原因である。
- 二分脊椎などの先天異常がある児童は骨盤の形成も未熟となるため先天性股関節脱臼になりやすい。
これらを調べるために、私は調べうる限りの腰痛と股関節痛の児童のSharp角を計測した。Sharp角45°以上を股関節異常と定義すると、股関節痛を訴える児童19名中14名(73.7%)が異常であった。逆に腰椎のXPを撮った児童のうち、股関節が偶然映っていた7名のSharp角を計測した。45°以上は3名(42.9%)であった。
この結果からは、二分脊椎とSharp角異常は合併すると言える。しかしながらこの調査の後にSharp角自体が欠陥のある指標であることを発見してしまった。それは骨盤の前後傾斜の変化で測定値に誤差が大きく生じるからである。Sharp角は臼蓋形成不全の診断ツールとしては全く信頼できない。
さてこの結果に驚いた私は、さらに追加調査した。今度は年齢帯を11歳から17歳にし、主に中高生を調べることにした。症例はH22.2.10からH24.2.9の2年間に当外来を受診し股関節のXPを撮影した全員とした。これに該当した者は28名(男性15名、女性13名)。この28名中、腰仙部に二分脊椎などの破格が存在した者は28例(100%)であった。正常者が0名であることに驚いた。
腰痛を主訴に来院した児童に存在する腰仙部破格率よりも、股関節痛を主訴に来院した児童の方が腰仙部破格の存在率が高いことをどう謎解けばよいのだろう!? ひとまずこの疑問の解決は後回しにする。
私はさらにこの28名のSharp角を測定した。すると45°以上は9名(32.1%)と10歳以下の児童よりもSharp角異常の合併率が半分以下となった。この結果から導ける結論は、股関節痛の原因が股関節由来ではなく腰椎由来の神経痛の線が濃厚であるということ。
11歳から17歳と言えば、人生でもっとも激しい運動を経験する年代である。その時期に股関節痛を経験した者のXPを撮影し、腰仙部破格が100%もあり、Sharp角異常が32.1%しかないようであれば、股関節痛の真の原因は神経痛と考えるほうが妥当であろう。
もちろん私は股関節痛を訴える児童全員が神経痛由来だと言っているわけではない。だが神経痛由来の股関節痛が少なからず存在することを否定できない。児童の股関節診は誤診の宝庫である可能性が出てくる。この事実、股関節専門医に受け入れられるだろうか?(ただし、Sharp角自体に欠陥があることを整形外科医は認識していないだろう。
また、腰仙部の破格を100%見つけることができるのも私だけであるので、他の医師にこの事実を話しても信じないだろう。「Sharp角の診断価値の低さの検証」、「成長痛に特徴的な XP 画像」、「脊椎学の最新パラメーター」を読んでいただければ、その理由がわかる)。
私はさらに興味深い真実に空想を膨らませる。もしも膝が痛い、足が痛いと訴えて整形外科に来院する児童全員の腰椎のXP写真をルーチンで撮影したらどんな事実に突き当たるだろうか?
股関節が痛いと訴えた児童・学生を対象に腰椎のXPを撮影すると100%に近い割合で腰仙部の破格が見つかっているのだ。ならば膝関節が痛いと訴えた児童・学生を対象に腰椎のXPを撮影しても、高い確率で腰仙部の破格が見つかる可能性がある。つまり膝痛にも腰椎由来の神経痛が高率に存在しているということである。
当然ながら私は、膝の痛みを訴える学童の診察では、まず膝の腫れと熱感がないかを調べる。これらがなかった場合、両親を説得し腰椎のXPを撮影する。すると見事に腰仙部の破格が見つかる。逆に膝の痛みを訴える児童の膝XPを撮影しても、ほとんど異常は認められない。
何が言いたいか? 前にも述べたが、学童期の成長痛はその原因のほとんどが神経痛ではないかということだ。学童期に整形外科を受診するということが、すでにそこには脊椎系の先天異常がほぼ必ずあるということが想像できる。
これが真実か否か?それはあなたが医者ならば実際に調べてみればすぐにわかることだ。腰椎を撮影することなどたやすいこと。ただし、難しいのはあなたのプライドがそれを許すかどうかだ。教科書には一切掲載されていない話だ。しかも、膝や股関節を痛がる児童に、「腰の撮影をします」と親に向かって宣言できるだろうか? もちろん私はそれをしている。
MRIから硬膜管の緊張状態を読む
さて、ここからが臨床的な診断学の本題となる。まず原則として「硬膜管がいたずらに長いことはない」ということ。もし、硬膜管の全長が脊柱管の全長よりも余裕で長い状態であれば、私たちの脊椎のアライメントが多少悪くても硬膜管の緊張が高まるということはない。だが硬膜管が脊柱管内でだぶついていると、大変なことが起きる。それは脊髄(神経根)にかかるテンションを硬膜管が肩代わりできなくなるということ。
私たちがどんな姿勢をとっても脊髄(神経根)が傷つかない理由は、神経根が引き伸ばされてしまう前に、まずは硬膜がつっぱってその緊張を肩代わりしてくれるからに他ならない。また、硬膜が様々な靭帯により椎体と固定されていることは前に述べた。これらの固定のおかげで、手足がひっぱられても、脊髄は引っ張られることがない仕組みになっている。
もしも硬膜管が脊柱管全長よりも長く余裕があったら、硬膜が突っ張る前に脊髄が突っ張ってしまい、外力が脊髄を直撃する。よって硬膜管が無意味に長いことはあり得ない。硬膜管は脊髄を守るために、脊柱管内で適度な緊張を保ってなければならない。したがって硬膜管の全長は決まっている。そして脊椎の成長(身長が伸びる)にはこの硬膜管の緊張が必ず制御をかけているはずなのだ。
硬膜管や脊髄の成長を無視して身長が無限に伸びることはあり得ないというのがその証拠になっている。高齢者が転倒しただけで神経根をたやすく傷めてしまうのは、椎間板が崩壊すると同時に硬膜管が脊柱管全長より長くなり、だぶついてしまうからという一つの理由がある。
硬膜管の長さは体を最大屈曲にしたときの脊柱管の長さ
硬膜管の長さは短くても長くても障害を引き起こす。だから最低限の短さになっている必要がある。それの長さは体を最大屈曲したときの脊柱管の全長に等しいはずである。それ以下でも以上でもあり得ない。これを大前提として次の法則が成り立つ。硬膜管が緊張すると硬膜管は脊柱管内で最短距離を走ろうとするため必ず走行異常が現れ、それはMRIで見てとれる。この逆も真なり。脊柱管内で硬膜の走行異常を見たら、硬膜管に緊張がかかっていることがわかるということ!次にそれを示す。
硬膜管の緊張をMRIから読み取る(胸部)
硬膜管に高い緊張がかかっていれば当然ながら神経根にも緊張がかかりやすい状態であることを示す。それは硬膜管と脊柱管の位置関係の破綻(一触即発)に近いことを意味し、破綻すれば硬膜袖が引っ張られ神経根が損傷する可能性が高くなる。つまり、硬膜管の緊張状態をMRIで読み取ることができれば、神経根の緊張→神経根炎→中枢感作の存在をある程度推測することができる。病態の推理力は何倍も上がる!
以下の図は32歳男性の正中矢状断T1である。なぜT1か?それは硬膜管を読むためには、その外側に存在する疎性脂肪組織を見る必要があるからだ。脂肪組織はT1で白く輝く。
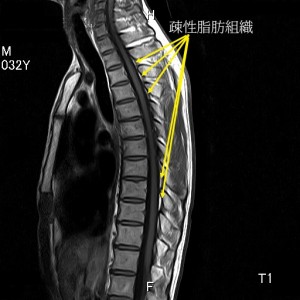
疎性脂肪組織は硬膜外腔にある。黄色の矢印で示した部分が疎性脂肪組織であるが、通常は脊髄の背側にしか見えない。なぜなら脊髄の腹側は硬膜と後縦靭帯とが正中硬膜靭帯によって接続されているからだ。疎性脂肪組織の入り込む余地が少ない。
正常の胸椎では上図のように疎性脂肪組織がわずかに見えるくらいでしかない。つまり脊柱管内はほぼ硬膜管で満たされている(硬膜管に緊張がない時はこのように硬膜管は脊柱管の前後壁にぴったりはりついている)。
次の図の左は19歳男性のT1強調画像。硬膜管に緊張がある場合の図である。
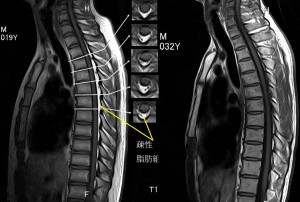 硬膜管に緊張があるとこのように疎性脂肪組織が太くしっかり映る。右は比較するために先ほどの正常画像を並べたもの。髄内の黒く映っているのは脊髄液であるが、左では黒いラインがとても細く右では太い。つまり左のように緊張のある硬膜管では脊髄周囲の髄液が減少する。
硬膜管に緊張があるとこのように疎性脂肪組織が太くしっかり映る。右は比較するために先ほどの正常画像を並べたもの。髄内の黒く映っているのは脊髄液であるが、左では黒いラインがとても細く右では太い。つまり左のように緊張のある硬膜管では脊髄周囲の髄液が減少する。
さらによく観察すると左図では脊髄が椎体後面にしっかりくっついているが、右では離れていることがわかる。図の真ん中には脊髄の水平断を示したが、これからも疎性脂肪組織が断面積の半分近くを占め、髄液(黒い部分)が少ないことがわかる。
硬膜管に緊張がかかると、硬膜管は脊柱管内の最短距離を走行しようとするため、後弯カーブである胸椎の前側を走ろうとする。よって硬膜管は前方にシフトし、椎体からの圧迫を受けて髄液は減少、硬膜管の直径は狭くなり、そして最後に硬膜外腔が広がる。広がった硬膜外腔に存在する疎性脂肪組織が太く厚く映るためT1強調で白い部分が拡大する。
硬膜外腔が陰圧である理由
これまでの教科書には硬膜外腔が陰圧である理由は、穿刺した針先が硬膜を押してテント状になり、そのせいで局所に陰圧ができると書かれている。その推測は考察力が低い。そんなことで陰圧になるのなら、穿刺する箇所のどこにでも(それが関節包であろうが滑液包であろうが)陰圧ができてしまう上の図を見れば陰圧になる理由は即座にわかるではないか! 硬膜管の張力で硬膜外腔が広がっている様子がわかるだろう。硬膜外腔スペースが広がれば陰圧になるのは当たり前である。疎性脂肪組織がなぜ疎性なのか?それは陰圧を作り出すのに適したスポンジ構造になっているからだろう。
これに対し、脊椎が前弯となる部分(腰椎と頸椎)は陰圧が弱くなる。これも当然であろう。コーナーの内側では硬膜管はゆとり(だぶつき)がでる。そのゆとりが硬膜外腔を減少させる。その結果陰圧も弱まる。よって前弯部(腰椎と頸椎)では陰圧が弱い。
さらに高齢者になると、身長が低くなり硬膜管が緊張しなくなる。加えて脊柱管体積が狭くなり、前弯部(特に腰椎)では硬膜外腔が陽圧になることもある。このように考えると硬膜外腔の圧の変化の理由が明瞭にわかる。陰圧は硬膜管のテンションが作り出していると考えるのが妥当であろう。
針で刺してテント状になるからという「テントによる陰圧説」は信ぴょう性に欠ける…が世界の教科書にそう書かれているのだから唖然とする。
硬膜外ブロックを何万回とやっている者ならわかるであろうが、高齢者のブロックでは硬膜外腔が陰圧になっていない例に数多く出くわす(陽圧になることもしばしばある)。テント説ではこれらの事実に整合性がない。
硬膜管の緊張を読む(腰部)
図解する前に硬膜管の腰・仙部での解剖学的な形態をもう一度おさらいしておく。硬膜管は第2あるいわ第3仙椎の高さで急に細くなり円錐形となる。ここから硬膜の突起が終糸とともに下方に伸びて尾骨に達し、脊髄硬膜糸をなす。脊髄硬膜糸はヘラの形に広がって第2尾椎の骨膜に移行している(ラウヴェル・コプシュの解剖学)。硬膜管の尖端はMRIのT1またはT2正中矢状断でその形をはっきり見てとれる。ここでは硬膜外腔の脂肪組織を観察するためT1画像を掲載する。
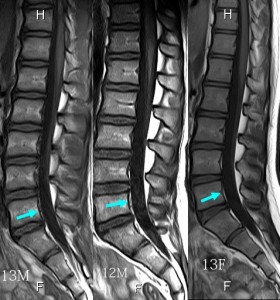
 左の3画像が硬膜管に緊張がない図。右の3画像が硬膜管の緊張が高い症例の図。比較しやすいように年齢帯を統一した。
左の3画像が硬膜管に緊張がない図。右の3画像が硬膜管の緊張が高い症例の図。比較しやすいように年齢帯を統一した。
矢印の部分はL5椎体の高さの脊柱管腹側の硬膜外腔にある疎性脂肪組織を表す。通常、この矢印部分はL3よりも上では硬膜管と後縦靭帯がつながっているため、脂肪組織は見てとれない。L3以下では硬膜管と後縦靭帯がつながっていないため、このように脂肪組織が見えるようになる。
もしも硬膜管に高い緊張があるとL5/S1のような強い前弯部では硬膜管が最短距離を走ろうとするため、弧ではなく弦の状態になる。したがって赤い矢印で示したようにL5椎体の高さに疎性脂肪組織と静脈叢が見て取れるようになる。まさにここのスペースの拡大が硬膜管に高い緊張がかかっている証拠になると推測する。
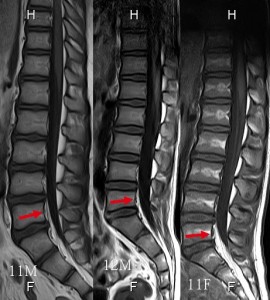
わざわざ12歳前後という年齢帯を選んだ理由は、この時期が第2次性徴期であり、身長が爆発的に増大する時期だからである。このような硬膜管の緊張を身長が伸びているせいだと結論付けられては困る。だから左の3画像も同じ年代で統一した。そしてこの画像はもう一つの結論を意図して、わざわざ縦長に細長く掲載した。それは脊椎のアライメントを読んでほしいからだ。
この6画像はすべて仰臥位の同じ姿勢で撮影されている。にもかかわらず右の3画像は脊髄の傾きやカーブがまちまちである。それに比べて右の3画像はきれいに整列している。椎体のカーブにも注目してほしい。左の3画像はカーブが流線型であるのに対し、右は硬さのあるカーブになっている。両者はわずかな差ではあるが、アライメント異常とはこういうわずかなレベルだということを認識しておいていただきたい。
硬膜管の緊張がある右の3画像はアライメントが少し悪い!もちろん、全例でそうなるわけではない(ましてやここでは全脊椎の比較ではなく、腰椎のみの比較である)。ただ、硬膜管の緊張とアライメントの悪さは相関するという意識を持っておくと、MRIの読みが深まる。
下の図はL5/S1レベルやや下方での水平断の比較である。
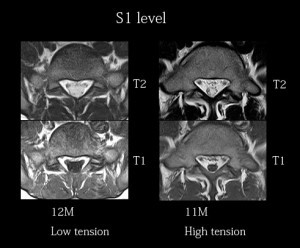 左が弛緩した硬膜管、右が緊張した硬膜管。
左が弛緩した硬膜管、右が緊張した硬膜管。
緊張が強いと硬膜管はかなり細くなることがわかる。その周囲には疎性脂肪組織と静脈叢が存在する。両脇にはS1の神経根が見て取れる。左は正常な硬膜管の図。私はこの図をパンダの顔にたとえている。パンダの耳がS1神経根。パンダの目がS2神経根である。
左右を見比べて気づくことは、S1神経根の位置が、左では正中に寄っているのに右では外側に寄っている。右図のように、このレベルで神経根が両端に寄る理由は、S1神経根にも張力がかかっているからと思われる。S1神経根が、神経根の出口である椎間孔に最短距離で向かおうとするために速やかに両端に寄っている。このように硬膜管の緊張はすなわち神経根への緊張へと反映されると考えてよい。
私の導きだしたい結論がそろそろわかってこられたのではないだろうか。脊椎は尾部から頭部までリンクしている。そのどこかに(例えばストレートネックなどの)アライメント異常が存在すると、硬膜管の緊張が高まる。その緊張は神経根へも反映されるため、アライメント異常の脊椎を持つ者は神経根の緊張の高い部分が存在し、そこはささいな外力でも損傷されやすいということ。アライメント異常症やその発端となる二分脊椎などの先天異常が神経根症の原因になるというところに落とし所がある。
ヘルニアや脊柱管狭窄症など派手な疾患にばかり目を奪われていると、神経根症の真の病態を見破ることができない。それを言うために、わざわざ動物の脊椎から折り合いに出している。これまでの整形外科にない概念だからだ。
脊髄・神経根の自由度
さて、話を元に戻そう。硬膜は硬く伸縮自在ではない。ところが脊髄は硬膜管の中をある程度自由に動くことができる。Netterの図(前出)の青で示した靭帯が脊髄と硬膜を結ぶ固定装置。歯状靭帯と脊髄軟膜中隔である。 軟膜は弾力性があるので多少の伸縮性がありその限界内で脊髄は自由に動く。おもしろいことに支持組織である脊髄軟膜中隔は硬膜の背面についている。硬膜が前面固定、軟膜が背面固定という互い違い固定のおかげで自由度はさらに増す。硬膜は扁平化することで背面は多少上下左右に動くことができる。その自由に動く場所に脊髄軟膜中隔がついているのであるから自由度はさらに増す。
軟膜は弾力性があるので多少の伸縮性がありその限界内で脊髄は自由に動く。おもしろいことに支持組織である脊髄軟膜中隔は硬膜の背面についている。硬膜が前面固定、軟膜が背面固定という互い違い固定のおかげで自由度はさらに増す。硬膜は扁平化することで背面は多少上下左右に動くことができる。その自由に動く場所に脊髄軟膜中隔がついているのであるから自由度はさらに増す。
このように脊髄神経自体は硬膜内を比較的自由に動ける状態にある。こうした靭帯支持機構が脳脊髄系の外傷からのショックアブソーバーになっていることは言うまでもない。
SLR神話は崩れた
ここでは詳しくは触れない。別の論文で詳細を説明する。SLR testは下肢を伸展挙上することで神経根が引っ張られて張力を受けると考えられているが、それは思慮が浅い。なぜなら外側根靭帯の存在により、神経根はわずかしか引っ張られることがないからである。SLR testで神経根に強い張力が発生する理由は、下肢を挙上すると腰椎が前屈(後弯)強制されるからである。だからヘルニアがあって神経根に張力がかかっている患者では椅子に座る姿勢で痛みが発生する。別に膝を伸展位にしていなくても痛みが発生する。現整形外科学でこの間違いを正すことは偉大な教授陣のプライドを傷つけるのでかなり難しいだろう。神経根摩擦を防止する機構
頚椎では神経節と椎骨動脈が走る場所が椎間板支点(髄核)と一致することに気付いている者はおそらくいない。椎骨動脈は横突起を通過するが、この通過地点が椎体の前方にありすぎても後方にありすぎても、頸椎を前後屈する度に椎骨動脈と横突起が摩擦により損傷する。頸椎を側面から見て椎間板の髄核の位置に横突孔があり、ここで椎骨動脈を通過させれば、頸椎を前後屈した際に椎骨動脈を損傷しなくて済む。この事実には重大な意味が隠されている。すべり症や側弯症などアライメント異常があると、それだけで頸椎を前後屈した際に椎骨動脈が損傷する機会が増えるということ。
頸椎アライメント異常は将来的に椎骨動脈の血流量を低下させ、延髄や僑の血流低下を招き、種々の脳神経異常や自律神経失調症の発端になる可能性を秘めていることを意味する。すなわち突発性難聴などの根本原因は、頸椎のアライメント異常にあることも考えられる。この分野は今後の研究課題である。特にすべり症は脳神経核異常、自律神経失調症と相関があると推測する。
さて、椎骨動脈の理屈からさらに神経根の摩擦解除の仕組みが推測できる。それは椎間孔の解剖学的な位置の法則である。
当然ながら、神経根は椎体を前後屈させたときに可能な限り摩擦が起こらないような仕組みがある。椎骨動脈の横突孔が髄核の位置にあるように、神経根の開口部、つまり椎間孔も髄核の位置近くに開口していなければならない。椎間孔開口部が髄核の位置よりも前に位置しても後ろに位置しても、脊椎を前後屈した際に神経根が張力を受けることになる。
神経根が張力を受ける場合は物理的法則がある。髄核が後方にあればあるほど、神経根は脊椎の前屈で張力を受けないという法則である。逆に髄核が前方にあればあるほど神経根は脊椎の前屈時に張力を受けることになる。
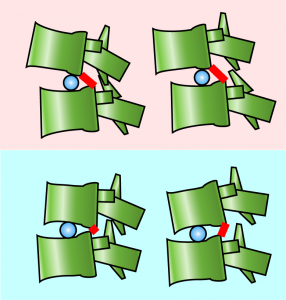 この図はすべり症あった場合に脊椎を前後屈すると脊髄にどの程度張力がかかるかをシミュレートしたものである。上のピンクが前方すべり、下のブルーが後方すべりである。上のピンク(前方すべり)では赤のラインが下のブルー(後方すべり)よりも長いことがわかる。つまり前方すべりの方が脊髄に張力がかかる。こんなことは誰にでもわかる。しかし、前後屈させた際にどちらがより多く神経根に摩擦を受けるか?に関する知識は現脊椎学に欠落している。下のブルー(後方すべり)では髄核が相対的に前方に移動するため、前後屈した際の椎体後部の動きが大きくなる。つまり、赤線の全長差はブルー(後方すべり)の方が大きい。よって後方すべりの方が神経根が摩擦を受けやすいことがわかる。
この図はすべり症あった場合に脊椎を前後屈すると脊髄にどの程度張力がかかるかをシミュレートしたものである。上のピンクが前方すべり、下のブルーが後方すべりである。上のピンク(前方すべり)では赤のラインが下のブルー(後方すべり)よりも長いことがわかる。つまり前方すべりの方が脊髄に張力がかかる。こんなことは誰にでもわかる。しかし、前後屈させた際にどちらがより多く神経根に摩擦を受けるか?に関する知識は現脊椎学に欠落している。下のブルー(後方すべり)では髄核が相対的に前方に移動するため、前後屈した際の椎体後部の動きが大きくなる。つまり、赤線の全長差はブルー(後方すべり)の方が大きい。よって後方すべりの方が神経根が摩擦を受けやすいことがわかる。
脊椎捻転で増える神経根摩擦
脊柱側弯症と脊椎の軸捻がしばしば合併することは既知であろう。しかし軸捻が原因で起こる神経根症の概念は現脊椎学には欠落している。ここでは軸捻における神経根摩擦の物理的法則について述べる。椎体が軸捻を起こすと、椎間孔の開口部が前後に移動する。開口部が後方に移動した場合、髄核からの距離が延びるので脊椎の前後屈で開口部と神経根分岐部との変動幅が大きくなる。よって神経根は摩擦を受けやすくなるという物理的事実がある。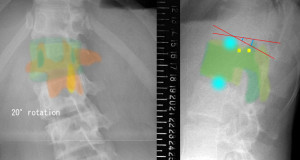 左図は軸捻を起こしている腰椎の正面XP。黄色は棘突起であり、棘突起が左にシフトしていることで頭から見て椎体が反時計回りにねじれていることがわかる。約20°のローテーションがついている。右図はその側面XP。20°の捻じれのため上下の関節突起が前後にだぶって見えることがわかる。黄色の■が椎間孔の位置。赤線は腰を前後屈した際の一つ上の椎体の下縁の動き。青のラインは腰を前後屈させた時に椎間孔の位置が上下に移動する距離を示している。右の図はすなわち、20°のローテーションが起こった際に、椎間孔が後方にシフトすると、青線の距離分だけ摩擦が起こりやすくなることを意味している。ただし、摩擦は高齢者ではあまり問題にならない。なぜなら、椎間板が崩壊し、身長が低くなるため、脊髄がだぶついて張力を受けなくなるからである。摩擦が神経根を損傷するのは若い世代(中年まで)に限られる。
左図は軸捻を起こしている腰椎の正面XP。黄色は棘突起であり、棘突起が左にシフトしていることで頭から見て椎体が反時計回りにねじれていることがわかる。約20°のローテーションがついている。右図はその側面XP。20°の捻じれのため上下の関節突起が前後にだぶって見えることがわかる。黄色の■が椎間孔の位置。赤線は腰を前後屈した際の一つ上の椎体の下縁の動き。青のラインは腰を前後屈させた時に椎間孔の位置が上下に移動する距離を示している。右の図はすなわち、20°のローテーションが起こった際に、椎間孔が後方にシフトすると、青線の距離分だけ摩擦が起こりやすくなることを意味している。ただし、摩擦は高齢者ではあまり問題にならない。なぜなら、椎間板が崩壊し、身長が低くなるため、脊髄がだぶついて張力を受けなくなるからである。摩擦が神経根を損傷するのは若い世代(中年まで)に限られる。
側弯症で左右神経根の張力が変化する
神経根の張力に関する概念は、何度も言うが現脊椎学に欠落している。よって側弯症で起こり得る神経根の損傷については、その仕組みを考えようとするきっかけさえない状態である。以下の図は側弯症の際に神経根に張力がかかることを物理的に示したものである。 側弯症が起こると、脊髄は(硬膜管は)脊柱管内を直進しようとする。黄色が硬膜管(脊髄)であるが、このように直線を走る(ただし、高齢者の場合、椎間板が崩壊し身長が短縮するので、硬膜管(脊髄)がだぶつき、このような直線的には走らない)。赤のラインが神経根に加わる張力を推測させる。若年者(中年まで)の側弯症ではこのようにカーブの外側の神経根に強い張力がかかりやすくなる。よってヘルニアがなくても神経根症が起こりやすくなるが、現脊椎学にこうした張力の概念がないために、診断がつけられないで終わる。
側弯症が起こると、脊髄は(硬膜管は)脊柱管内を直進しようとする。黄色が硬膜管(脊髄)であるが、このように直線を走る(ただし、高齢者の場合、椎間板が崩壊し身長が短縮するので、硬膜管(脊髄)がだぶつき、このような直線的には走らない)。赤のラインが神経根に加わる張力を推測させる。若年者(中年まで)の側弯症ではこのようにカーブの外側の神経根に強い張力がかかりやすくなる。よってヘルニアがなくても神経根症が起こりやすくなるが、現脊椎学にこうした張力の概念がないために、診断がつけられないで終わる。
椎体の捻じれと神経根の張力の関係
椎体が捻じれることは、側弯症に高率に合併する。捻じれると神経根が緊張する。それをシミュレートしたのが下図。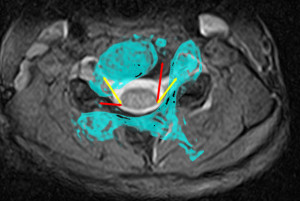 この図は頚部MRI水平断である。青は25°の捻りが加わった状態をシミュレートしている。黄色の線は後根神経分岐部から椎間孔の距離である。赤のラインは25°の捻りが加わった際の同距離。この図から、椎体に捻りが加わると、後根神経の張力が変化することが理解できる。短ければ張力が緩み、長ければ張力が強くなる。これは静的な張力のシミュレーションであるが、動的な張力のシミュレーションは前述。
この図は頚部MRI水平断である。青は25°の捻りが加わった状態をシミュレートしている。黄色の線は後根神経分岐部から椎間孔の距離である。赤のラインは25°の捻りが加わった際の同距離。この図から、椎体に捻りが加わると、後根神経の張力が変化することが理解できる。短ければ張力が緩み、長ければ張力が強くなる。これは静的な張力のシミュレーションであるが、動的な張力のシミュレーションは前述。
脊椎の捻じれは前後屈で変化する 次の図は脊椎の捻じれが体位によって変化することを証明したものである。
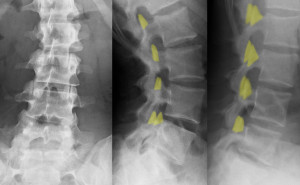 左図は正面写真。中がその側面XPであり背屈で撮影。右は前屈で撮影。黄色はファセットを着色し、捻じれを理解しやすくしたもの。この図によると、第5腰椎は背屈で捻じれが強くなり、前屈で捻じれが弱くなる。逆に第2腰椎は背屈で捻じれが弱くなり、前屈で強く捻じれる。脊柱側弯があるとこのように脊椎が捻じれる機会が多くなる。当然ながら神経根が張力や摩擦を受ける機会が増える。こうした病態生理の概念が現脊椎学にはないので側弯症の患者が神経痛を訴えてもMRIなどを撮影した後に「どこも悪くありません」と言われて帰されるのみとなる。
左図は正面写真。中がその側面XPであり背屈で撮影。右は前屈で撮影。黄色はファセットを着色し、捻じれを理解しやすくしたもの。この図によると、第5腰椎は背屈で捻じれが強くなり、前屈で捻じれが弱くなる。逆に第2腰椎は背屈で捻じれが弱くなり、前屈で強く捻じれる。脊柱側弯があるとこのように脊椎が捻じれる機会が多くなる。当然ながら神経根が張力や摩擦を受ける機会が増える。こうした病態生理の概念が現脊椎学にはないので側弯症の患者が神経痛を訴えてもMRIなどを撮影した後に「どこも悪くありません」と言われて帰されるのみとなる。
私は昨年、脊椎の狭窄症で首の手術を受けましたが左手の強い痺れと感覚麻痺が術後すぐに現れ一年が経ちました。
担当医は単なる後遺症で仕方がないものだから痛み止めを飲続けるよう指導されましたが先生の分かりやすい論文を拝見させていただき、この麻痺はちゃんと理由があるものだと解りました。
この一年、諦めと同時に苦しい思いをしてまいりましたが、是非とも先生のご診断をお願いいたします。
お忙しいお身体とは思いますが是非ともご連絡お願いいたします。
手術をするとブロック治療は神経根ブロックに限定されてしまいます。よって、こちらで神経根ブロックを行いましょう。
再度、書かせて頂きます。
53歳、愛知県です。
現在、サイトメガロウイルスによる脊髄炎、病名 急性散在性脳脊髄炎で入院中です。日曜日に退院することが決まりました。
現在はウイルスの活動はなく、あとは外来でとなりました。
去年の11月に、右肩甲骨辺りから、脇腹みぞおち辺が急に痛みだし、内科的検査も受けましたが異常なし、整形にと言われて、整体、鍼とはしごしたあげくに、痛みはなくならないばかりか、3月には立つと背中が重く横になりたい症状と、座ると右前肋骨辺りの圧迫感で座っていられず、神経ブロックを受けに行った所でMRIを受けるように言われて、脊髄炎がわかり、入院に至りました。神経ブロックは受けていません。
サインバルタを飲んで、激しい動悸、頭痛、めまいで中止。
テグレトールを飲んだら、痛みが増したのと、頭痛、微熱があったけど、しばらく続けて飲んで欲しいと言われ一週間試したものの、頭痛、微熱もひかないこともあり服用中止に。今、リリカを出されましたが、めまいを起こしてます。
今の残っている症状は、
立つと背中が重く立ってられないことと、座ると背中と脇腹の圧迫感、両脇あたりから胸の痛みです。
他に、耳鳴りと、口の中の痛み。
小学生の時に内診でわかった側湾症です。
一度、傷がついた脊髄は元に戻らないので、その部分 胴体の痛みは一生、付き合っていかないと言われました。
このような状態でも痛みはとれるのでしょうか??
先生の治療を受けることができますか??
先生の所で、数日間治療して頂き、そのあと、こちらの方で紹介して頂くということは可能でしょうか?
お返事 お願いします。
ウイルスが神経を破壊した場合、そこを治療で再構築していくことは極めて難しいことです。帯状疱疹ウイルスによる疼痛などがそのよい例で、これを治せる医師はまずいません。しかしながら、根気よくブロックを繰り返せば、症状を半減させることができるかもしれません。ある程度定期的な治療を視野に入れておかなければならないでしょう。
ありがとうございます。
リリカ75mgを飲んで、痛みには効果がありましたが、副作用があり、25mgで量を調節していくことで、病院としての治療は終わりました。
よろしくお願い致します。
こんにちは。小学生の子供の、幼少期から不定期にあるスネや足甲の痛みで悩んでおり、先生の「子供の成長痛と神経根の神経痛」の上記記事を興味深く拝見させていただきました。病院では成長痛ですまされてますが頻繁にあるため納得できずにいましたが、先生の記事だと納得できます。MRIをとったところ、ストレートネックと胸椎の後弯が少なく椎間症ともいわれてます。二分脊椎といわれたことはありません。先生の記事の写真(http://www.nanbyo-study.jp/wp-content/uploads/2014/06/bfff2622f8d9a10425b87e0c9fa9bbd5-257×300.jpg)のBに似ています。
お聞きしたいのは、普段の姿勢についてです。
まだ7歳であるため、今から普段の姿勢で矯正ができるならと願っております。
たとえば、首の前弯を作ってあげる方法は、先生はよいとおもわれますでしょうか?写真(https://stat.ameba.jp/user_images/20170428/16/creaidea/b2/4e/j/o1280072013924144804.jpg?caw=800)のようなイメージです。
また、子供はうつぶせ寝が好きで、仰向けは気持ち悪いそうです。これはどういうことでしょうか?
現代人は普段の姿勢こそが脊椎に厳しいです。坐位で勉強すること自体が背骨に悪いのです。よって普段の姿勢で脊椎を治すというのは、砂糖を食べながら糖尿を治すということと同じだと思います。痛みが強い時はその姿勢をせずにうつ伏せになるということを、常にしていくことをお勧めします。
子供はうつぶせ寝が好きで、仰向けは気持ち悪いそうです。これはどういうことでしょうか? うつ伏せのほうが硬膜管の緊張がゆるむという意味です。
追記:スネと足甲の痛みの頻度は週に二回ほどで数十分です。就寝時が主ですが昼間突然なることもあります。痛いときは片足のみで左右ランダムになります。このような一時的な痛みの場合も、「硬膜管の緊張による神経根の易損傷性の結果であり、神経痛」だと想定されますでしょうか?
「硬膜管の緊張による神経根の易損傷性の結果であり、神経痛」だと想定します
ご返信ありがとうございました。
うつ伏せのほうが硬膜管の緊張がゆるむということで、なるほどと思いました。
成長痛が起きやすい時間帯ですが、うちの子も含めネットで見るお子さんたちのほとんどが夜間の就寝中に成長痛を訴えております。
素人の考えだと、就寝中は体を休めることによって炎症などの回復が行われ就寝中は痛みは起きにくいと思っておりました。
なぜ就寝中なのに起きてしまうほどの痛みが出るのでしょうか?
血流が関係しているのでしょうか?それとも寝る姿勢でしょうか?
「脊椎の基本」をじっくり読めば、その理由がわかるはずですが・・・枕やマットレス、布団などの形によって、普段ではかからない脊椎への重力がかかり、そのために硬膜管が引っ張られるからです。寝具や枕の指導を、背骨の形ごとに(子供の背骨ごとに)行う必要があるということです。
ご返信ありがとうございます。
息子はまだ80年近く生きると思いますので、
先生のおっしゃるとおり寝具で今から少しずつでも矯正したいと思っております。
先生が以前、「寝具」を研究されたいと書かれてましたがその後いかがでしょうか?
ネットで頸椎前弯と胸椎後弯をつくるという枕を見つけたのですが、
先生の考案された寝具があればそちらを教えていただければと思います。
宜しくお願い致します。
息子について
キアリ奇形(海外で牽引解除を願って手術済)
スネと足甲の痛みのみ(腰痛なし)5年間続いてます。
MRIは毎年とっていますが、かかりつけ病院では原因不明な成長痛とのこと。
海外で手術した病院では、頸椎に異常な後弯、胸椎の前弯化、腰から下の椎間症があると言われてます。
寝具などで、
【頸椎に前弯を作ることができたら】硬膜管緊張はましになるでしょうか?
寝具で矯正は不可能です。その理由は痛みが強すぎて眠ることができなくなるからです。痛くない程度の矯正では矯正など不可能です。質問したいことがいろいろあると思いますが、既に西洋医学が見放している分野の治療ですので、あなたが考えているほど単純で簡単に行くものではなく、どんなアドバイスをしたところで、実行が無理であることがすでにわかっています。
それでも本当に教えを乞いたいと願うのであれば、私のHP上の文章を数か月かけてすべてじっくり読んでいただきたいです。その苦行に耐えられた方であれば、ようやく私の言葉が少しだけ理解できるようになると思います。すこしだけ 理解できてはじめて私との信頼関係があなたの心の中に築かれます。築かれれば「この先生の言うことを信頼してみようかしら」と少しだけ考えるようになると思います。それでようやく私の言葉に聞く耳を持とうとします。
もしも、この時点で、あなたが少しでも私の発言に「この医者は上から目線でいけすかない」と感じている場合は、残念ながらこれ以上の会話は無理です。「信じない者を救うことができない」のが「医学が見放した病気」での常識です。成長痛の話だけでなく、難治性腰痛やブロック、難治性疾患を持つ患者に迷惑している話など、隅々までお読みになり、そこではじめてスタート地点です。
スタート地点に立つ準備がすめば、またご相談ください。
ちなみに西川のムアツをお勧めします。これはすぐに購入できると思います。
ご返信ありがとうございます。
この数年いろんな病院に足を運びましたが、「成長痛です」の一言で、ほかの説明を頂くことがないに等しく…、ネットで調べるしかなく、疑問に思った専門用語や症状などでいきつくところは、いつも先生のサイトです。
先生の論文は、素人の私でも納得がいく文ばかりです。
つい先生の考えを教えていただきたいと指をのばしてしまいます。
息子は日常生活に支障をきたしているわけではなくブロック注射も現状では考えてはおりませんが、先生のおっしゃるとおり幼い頃からの改善が大事だと先生の論文を読めば読むほど思ってしまい、焦る毎日です。
先生の論文は何度も読み返しているのですが、なかなか記憶し頭の中で仕組みを整理するのが難しくパソコンのメモ帳機能フル活用です。
でもまだ勉強不足ですね。
また一から読み返して勉強します!
背骨の悪さが小脳を含めた延髄などを損傷させ、痛みだけでなく自律神経や集中力低下などを生み、将来の人生が台無しになることをまず知ることがスタート地点です。次に、背骨の悪さは遺伝的な要素が強く、そうした遺伝子の力を越える強制力で対処しなければ背骨を矯正できないことを認めることが次のステップ。それらを治すには治療師とタッグを組んで10年間以上おつきあいする覚悟がいること。それらにはお金と暇がかかること。そして何より本人がこの病気に立ち向かう精神力がいることんどを学ばなければなりません。
それを学ばない方に、私がここで文章を書いたところで実行は不可能です。そしてそもそも私に厳しいことをアドバイスされたとしても、私のことを信じていない者に厳しいことを言えば言うほど反発されることがわかりきっていることです。
私は教授という名前がない医者ですが、その教授たちが治せない病気を治している医者であります。西洋医学の理論のかなり先を走っている者です。そういう医師であることを知るためには、ここの文章を読んでいく以外に方法がありません。読めば読むほど私に直接治療を受け、直接ブロックを受け、直接アドバイスを受ける以外に道がないことに気づくはずです。それに気づいていない時点で、文章を読んでおられないことがわかるのです。
遺伝的な要素が強いものを治すには、こてさきの治療では無理であることを早く知ることです。知れば「あきらめる」か、「一生をかけて挑戦する」かのどちらかの選択しかないことがわかるでしょう。現実逃避される方は私のところにこられても治りません。