はじめに
ここでは教科書に掲載されている「頚椎は7つ、胸椎は12、腰椎は5つ」などというごく当たり前のことは全て省くことにする。そうではなく既成の教科書に掲載されていない新知見を中心に掲載していく。脊椎関連の疾患を治療していくに当たり、脊椎の真実を知ることは非常に重要なこと。脊椎病変を本気で治療していこうと思っている人たちは、ぜひしっかり読んでほしい。ちなみに生体力学とはこれまでの教科書のような静的な状態での考察ではなく、動的な脊椎の動きに伴う各種疾患の発生を考察するものである。人間は動いている時に脊椎を損傷するわけであるから、この動的な考察をしない脊椎学は臨床学ではない。そして今までが臨床学とは言えない学問が先行し、真実にたどり着けなかったと言える。その結果、世界中で多発しているむち打ち症でさえその原理をいまだ解明できていないまま放置されている。
もっとも単純明快な例をあげると、MRIは仰臥位で撮影するが、患者は歩行時や立位で痛みを感じると訴える。ならば痛みを感じない仰臥位で撮影しても、神経損傷の原因がわかるはずもなかろう。MRIで何でもわかるとの風潮が世の中に蔓延しているが、このような静的な脊椎の様子を調べている今の画像診断では脊椎の動的神経損傷の病態を追えるはずもない。だから神経痛のメカニズムは現脊椎外科学とは別のところにある。そう考えてはじめて真実が見えてくる。真実は教科書や教授の発言、過去の論文を真に受けていたのでは見えてこない。
1、正常を考察する(頚椎)
<頚椎>20歳 男性 正常例(若干ストレートネック傾向ではあるが)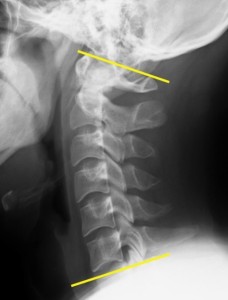 頚椎は首をニュートラルにしていると前彎している。その際、C1はC7に対して必40°前後の前彎となる(40.6±19.8(3σ)*1)。頚椎を屈曲させて撮影してもこの角度はマイナスになることは普通はない(以下の図:同20歳男性屈曲位)。
頚椎は首をニュートラルにしていると前彎している。その際、C1はC7に対して必40°前後の前彎となる(40.6±19.8(3σ)*1)。頚椎を屈曲させて撮影してもこの角度はマイナスになることは普通はない(以下の図:同20歳男性屈曲位)。
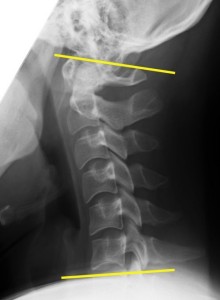
ちなみに筆者が最大屈曲をして撮影したものが以下の図。
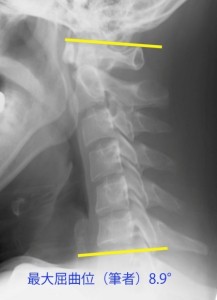 これでもC1-C7角は8.9°前彎。学童であれば最大屈曲はマイナス(後彎)になる場合もあるが、一般的には頚椎を最大に曲げても環椎の角度はマイナスにならない。20歳を過ぎてもマイナスになるなら脊椎弯曲異常である(その理由は以下に示す)。
これでもC1-C7角は8.9°前彎。学童であれば最大屈曲はマイナス(後彎)になる場合もあるが、一般的には頚椎を最大に曲げても環椎の角度はマイナスにならない。20歳を過ぎてもマイナスになるなら脊椎弯曲異常である(その理由は以下に示す)。
頚椎の症状で当院に来院してXp撮影した患者(期間1週間、全員)31名中、アライメント異常がなかった11名の正中、屈曲、伸展でのC1-C7角の測定結果。屈曲位がマイナスの者は1名もいなかった(20歳から71歳)。
| 症例 | Neutral)C1-C7 | Flex)C1-C7 | Extend)C1-C7 |
| Sep-35 | 51.7 | 32.3 | 68.7 |
| May-40 | 40.6 | 11.3 | 54.2 |
| Jul-41 | 32.6 | 6.7 | 70 |
| May-44 | 39.1 | 8 | 86.2 |
| Mar-53 | 53 | 20.1 | 56.6 |
| Nov-62 | 38.7 | 19.4 | 66.7 |
| May-68 | 36.6 | 25.5 | 58.6 |
| Nov-74 | 39.9 | 1.3 | 75.9 |
| Jul-77 | 44.5 | 19 | 76.6 |
| Jun-81 | 32.8 | 9.4 | 53.1 |
| Mar-91 | 41 | 9.6 | 68.5 |
| 平均 | 41.0 | 14.8 | 66.8 |
| σ | 6.6 | 9.2 | 10.4 |
2、環椎が屈曲位(後彎)になってはいけない理由
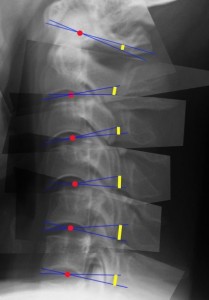
まずは頚椎がどこを支点として全後屈運動するのか考える。下の図は同20歳男性の頸椎屈曲位に伸展位のXpを2椎体ずつ合成して重ね合わせたもの。青のラインは合成し二つの椎体の下縁。この二つの線の交点が頸椎を前後屈させたときの運動の支点となる。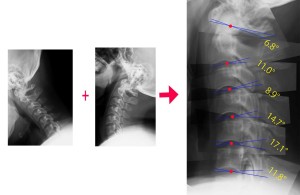 支点を赤で示したが、これは椎体の中心よりも後方に位置していることに気付くだろう。なぜ後方に位置しなければならないか?その生体力学的理由は後でのべる。記載されている角度は椎間板の可変角度を示す。これを見ればC5/6の椎間板がもっとも可動角度が大きいことがわかる。頚椎を屈伸させるとC5/6椎間板にもっともストレスがかかることがわかる(医者ならば感覚的この事実は誰もが知っている)。当然ながらC5/6での頚椎椎間板ヘルニアがもっとも多い。蛇足ではあるがC5/6では支点がほぼ椎体の中心にあるが、これはC5/6で椎体が前後に動くからである。つまりC5/6は前後弯だけでなく、前後にスライスするように動く。したがって不安定になりやすいことは言うまでもない。
支点を赤で示したが、これは椎体の中心よりも後方に位置していることに気付くだろう。なぜ後方に位置しなければならないか?その生体力学的理由は後でのべる。記載されている角度は椎間板の可変角度を示す。これを見ればC5/6の椎間板がもっとも可動角度が大きいことがわかる。頚椎を屈伸させるとC5/6椎間板にもっともストレスがかかることがわかる(医者ならば感覚的この事実は誰もが知っている)。当然ながらC5/6での頚椎椎間板ヘルニアがもっとも多い。蛇足ではあるがC5/6では支点がほぼ椎体の中心にあるが、これはC5/6で椎体が前後に動くからである。つまりC5/6は前後弯だけでなく、前後にスライスするように動く。したがって不安定になりやすいことは言うまでもない。
下の図の黄色のラインは脊髄の後根が出てくるおおよその位置。ラインの長さは頚椎を前後屈させたときの脊髄の長さの変化を示す。脊髄はゴムのように伸縮自在ではないので黄色のラインの長さ分だけ後根の位置が脊髄内で動くことを意味する。黄色のラインの総和は1.2椎体分の距離がある。つまり頚椎を最大前後屈させるとC6/7では後根の位置が最大2.4㎝も動く。これは脊椎動物にとってはピンチとなる。
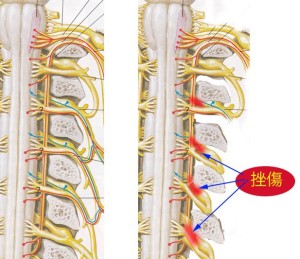
なぜなら脊髄の後根が2.4㎝動いても椎間孔の位置はあまり変わらない(支点の近くに椎間孔がある)から後根神経根に椎間孔による骨性の挫傷が加わるようになるからだ(下のイラスト)。しかも、この2.4㎝のずれは胸椎にも腰椎にも影響する。したがって頚椎だけの問題にとどまらず、全脊椎の後根神経節を損傷する可能性も出てきてしまう。
むちうちなどの外傷では、当然ながら頚椎、胸椎、腰椎が過屈曲となるため、一瞬で全後根神経節が挫傷することもありうる。この生体力学を医者が知らないために、むちうちで全身痛が発生しても詐病だと疑われ無視されてしまう。後根神経節が外傷を受けた後に時間差で翌日より痛みが首、背、腰、上肢、下肢に生じても全く不思議などない。しかも、その異常はMRIをとっても何も現れない。だから被害者の声は法的にも無視され続けてきたという現実がある。
さて、これらの後根神経の挫傷は、頚椎が屈曲位になると起こりやすい。頚椎が屈曲すると赤い支点を中心に脊髄が引き伸ばされるからだ(画像上では1.2椎体分引き伸ばされる)。しかも最悪なことに頚椎では椎間孔が水平に近い角度で前側方へと走行している。したがって椎間孔の開口部で神経根挫傷が起こりやすい。それを示したのが下のイラスト。
実際に変性側弯症での神経根への損傷(切痕形成)を解剖的に証明したものもある。以下の図、New Mook 整形外科 腰部脊柱管狭窄症 p11より転載
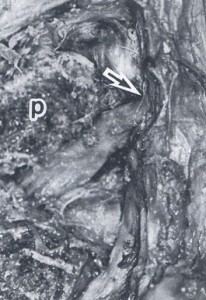 腰椎変性側弯症に伴う神経根の切痕 P:椎弓根、矢印が神経根についた切痕
腰椎変性側弯症に伴う神経根の切痕 P:椎弓根、矢印が神経根についた切痕
この写真から考えると、頚神経根が頭側へ1.2椎体分もの距離を脊柱管内を強制的に移動させられれば。切痕どころか出血した挫傷することが容易に予想できる。
同じく胸椎の神経根もほぼ水平に椎間孔が開いているので同様に損傷されやすい。腰椎の椎間孔は下方に開いているので挫傷しにくい。ただし前根神経は頚椎屈曲の影響を受けにくい。なぜなら前根は支点の近くにあるからだ。それを示すがごとくむちうちでは運動神経が障害されることはそう多くない。脊髄液漏出症候群の生じる原理もこうした後根の引き延ばしにあることは予想がつく。
頚椎屈曲により椎間の距離が広がると水平に近い走行をしている頚神経根は椎間孔の角でこの図のように挫傷する可能性が高い。特に下部神経根C6、C7は挫傷しやすい(ヘルニアや骨棘がなくとも挫傷する)。これと同じ状況は胸椎以下でも起こりうる。皮肉なことにXP、CTやMRIでこの病態が証明されることは絶対になく、症状があっても「異常ありませんね」と言われるのみである。この画像に現れないというパラドックスは世界中で起こっており、むちうち症はいまだに訴訟の宝庫(弁護士の肥やし)と化している。ただし、神経根は靭帯によって椎間孔付近に固定されているため、自由に引っ張られるわけではないことを付け加えておく。
さて、今回のシミュレーションはあくまで頚椎が屈曲となったらと仮定して解説している。というのも、実際には頚椎は屈曲位をとらない。私が全力で頚椎最大屈曲にして撮った写真の角度を見ても、8.9°伸展位である。ここに挙げた11名も全員が一人も屈曲となっていなかった。
これらからわかるように、頚椎は最大屈曲位をとってもC1-C7角は屈曲にはならない。理由は上記のように頚椎が屈曲位となると脊髄が引き伸ばされ、頚椎以下、全脊椎の神経根を損傷する恐れがあるからだ。特に後根神経節の損傷の可能性が高く、これが障害されれば、耐えがたいおおげさな痛みが発生することはよく知られている。もう一度いうがそれらは画像診断で現れることはない。
頚椎が屈曲位をとることは脊髄にとって致命傷であるからして頚椎や腰椎などの可動行が大きい脊椎ははじめから前彎となっていて、必死に曲げてもストレートになるくらいで終わる。
私たちは自分の感覚で頚椎は自由に屈曲すると考えがちだが、それは違う。最大屈曲をしてもストレート止まりなのだ。脊椎縦弯により頸椎が異常屈曲する者もいるが、そういう人々は学童期からしばしば肩こりや頚痛、成長痛で整形外科にお世話になることがほぼ確定している。
C1のC7に対する角度は上記の11名の平均をとるとNeutralで41.0°、Flexで14.8°、Extensionで66.8°と全てで前彎となる。首の振り幅は平均して52.0°であった。
さて、ここまでくればわかると思うが、なぜ椎間板の支点、つまり髄核の位置が椎体の後方よりにあるか?であるが…、支点が前方にあればあるほど、頚椎を屈曲した際の脊髄引き伸ばしの距離が伸びる。そうならないために可能な限り支点が後方に存在すると考えられる。そして横突起の場所も支点の場所に一致する。横突起と後根神経節は結合組織である程度固定されている。その固定位置が支点上にあることにより、頚椎がどれほど動いても後根神経節の位置は一定化する。そういう位置関係に後根神経節があることを留意しておきたい。
3、脊椎縦彎症という新しい概念(2012年現在)
加齢と伴に脊椎が前後彎することはよく知られている事実であるが、実は成長期からかなり高い率で頚椎が後彎してくる病態があるのだがそのことはあまり知られていない。そして縦彎が人体に及ぼす影響についてはさらに全く未知の世界である。私はおそらく世界ではじめて生体力学的に脊椎縦彎症の概念について解説する。前項で頚椎が屈曲することは脊髄にとって致命的であることは述べた。ただし、学童期では脊椎の可動域が広く、頚椎は最大屈曲位でC1-C7角がマイナス(後彎)となる者も存在する(正常範囲が広い)。頚椎が屈曲位をとっても神経根に悪影響を及ぼさない理由はわからない。 だが、基本的には頚椎が屈曲になることは物理的に神経根の損傷機会が増えることに変わりはない。幼少期は頚椎が過屈曲になっても損傷は起こりにくいが、おそらく過屈曲位になる頚椎を持っている子供のほうが、そうでない子供よりも肩こりや頚痛の発生頻度が高いと思われる。これらについては後述する。
4、ストレートネック
さて、ここでは脊椎の前後におけるアライメント以上について述べるが、その前にストレートネックについて考察しなければならない。 我々は日常的に頚椎側面XP写真で前彎が消失した状態の患者にしばしばでくわす。それをストレートネックと言ってはいたものの、その臨床的意味を全く知りもしないのに、患者に対して「ストレートネックですね」と、さも異常があるような知ったかぶりのムンテラをしてきた。これに心当たりのある整形外科医は多数いるはず。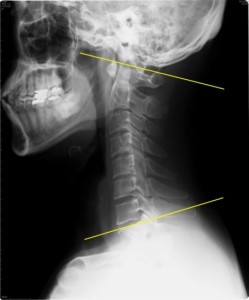 (37歳男性 典型的なストレートネック)
(37歳男性 典型的なストレートネック)
そこで私はストレートネックの臨床的意義を調べるために、まず人工的に自分の首でストレートネックを作ってみた。それが下の図である。
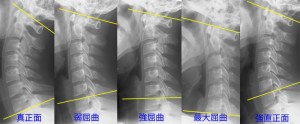
これはまずリラックスした状態で真正面を向き、そこから徐々に首を曲げてゆき、どのくらい曲げるとストレートになるか調べた。その結果、上の男性のようなストレートネックにしようと思うと強屈曲の状態(5つの真ん中の写真)まで曲げなければ不可能であった。このときのC1-C7角は12°、上記の男性の場合はC1-C7角は31°であった。つまり上記の男性の場合、首を曲げていなくてもストレートであり、普段から曲がっているものであると推測される(結局、脊椎が後彎しているアライメント異常症であるということ)。
5、疼痛性後彎症の存在
疼痛性の側彎症があることは我々も認識している。痛みのために筋肉がそれをかばうように緊張し、リラックスできないために背骨が歪んで(側彎で)撮影されてしまう現象だ。しかし、この場合、疼痛が緩和すれば側彎はなくなり、まっすぐに映る。 こういう現象があるものだからストレートネックもまた痛みのために首をかばって筋肉が緊張し、後彎になっていると勝手に論拠もなく推測していた。そんな勝手な推測が正しいのか?私は首に思いっきり力を入れ、顎をひいたりして意図的に後彎を作ることができるか試した。しかし無理だった。頚椎を強く屈曲する以外ではどうやってもストレートネックは作れない。つまり、屈曲させずに筋緊張のみでストレートの状態を作ることなど不可能だった。すなわち、上記の37歳男性の頸椎ではC1-C7角が31°と強く屈曲させていないにもかかわらずストレートなのだから、ストレートネックというアライメント異常症であることがわかった。 アライメント異常があるかどうかは、顎を引いているかいないか?で鑑別がつく。痛みのため、顎を強く引いているのであれば、ストレートネックであってもそれは疼痛性の後彎と判明する。しかし、通常、頚椎はどちらかというと顎を上に向けて正面を撮影する。その流れで行けば、顎を引いて側面を撮影することはむしろ不自然。ましてや撮影時に真正面を向くように指示してから撮影するわけであるから、ストレートで映っていればほとんど例外なくアライメント異常症だということになる。
結論:ストレートネックは脊椎縦彎症という病気である! その病態について述べていくことにする。まずは脊椎の運動の正常を知ることである。
環椎は首を最大に曲げても屈曲位にはならない
このセリフは成長期を過ぎた大人には正しいが成長期にある学童などには通用しない。学童は頚椎の可動域が大人のそれよりも大きく、首を最大に曲げた状態では、C1-C7角はマイナス(屈曲)となる。したがって学童のアライメント異常を診断するには、学童の頸椎運動の正常値を調べなければならない(今までにこういう調査をしていないことがおかしい)。ところが、学童の頸椎を調べていると、アライメント異常が多数を占め、正常な頚椎がほとんどないことを初めて知った。そもそも学童の時期に頚痛で整形外科を受診する時点でおかしいと思わなければならない。そして実際に受診した学童のほとんどが異常だったのだ。脊椎異常がこれほどに多いとは…これには私も大変驚かされた。だから整形外科で撮影した頚椎XPはほとんどが異常で、正常な頚椎を見つける作業の方が骨が折れた。(未完成)今後の研究は厚生労働省の協力の元に、正常の学童のXP機能撮影が必要になる。協力を得られればの話である。私にはそのようなコネがないので、コネのある偉い教授にこの研究の続きをお願いするしかない。